International Journal of Women’s Health and Wellness
DOI: 10.23937/2474-1353/1510029
Desquamative entzündliche Vaginitis und andere persistierende Vaginitis: Ein Fallbericht
Miguel Angel Acosta-Benito1,2*
1Gesundheitsamt der Stadt Madrid, Spanien
2Universidad a Distancia de Madrid (UDIMA), Spanien
*Korrespondierender Autor: Miguel Angel Acosta-Benito, Associate Professor, Universidad a Distancia de Madrid (UDIMA) University, Mar Baltico 2, 28033 Madrid, Spanien, E-Mail: [email protected]
Int J Womens Health Wellness, IJWHW-2-029, (Volume 2, Issue 3), Case Report; ISSN: 2474-1353
Received: June 23, 2016 | Accepted: August 08, 2016 | Published: August 10, 2016
Zitat: Acosta-Benito MA (2016) Desquamative entzündliche Vaginitis und andere persistierende Vaginitis: A Case Report. Int J Womens Health Wellness 2:029. 10.23937/2474-1353/1510029
Copyright: © 2016 Acosta-Benito MA. Dies ist ein Open-Access-Artikel, der unter den Bedingungen der Creative-Commons-Attributionslizenz verbreitet wird, die die uneingeschränkte Nutzung, Verbreitung und Vervielfältigung in jedem Medium erlaubt, vorausgesetzt, der ursprüngliche Autor und die Quelle werden genannt.
Abstract
Eine 75% der Frauen haben mindestens eine Episode von Vaginitis, die bei mehr als der Hälfte von ihnen persistent werden kann. Die Symptome sind beunruhigend und stellen für die Patientinnen eine psychische Belastung dar. Obwohl sie häufig durch eine bakterielle Vaginose, eine vaginale Candidose oder eine Trichomoniasis verursacht wird, müssen auch andere Ursachen wie eine nicht-infektiöse Vaginitis und eine atrophische Vaginitis in Betracht gezogen werden. Die desquamative entzündliche Vaginitis ist eine Erkrankung unbekannten Ursprungs, die mit einem starken vaginalen Erythem und gelbem, dickem Ausfluss einhergeht und leicht zu behandeln ist. Die Ärzte müssen sich dieser Erkrankung bewusst sein. Die endgültige Diagnose erfordert mikroskopische Methoden, die in der Primärversorgung, wo Frauen in der Regel zuerst hingehen, nicht möglich sind. Aufgrund dieser Einschränkung ist es wichtig, die Merkmale der desquamativen entzündlichen Vaginitis und anderer Formen der persistierenden Vaginitis und die damit verbundenen Faktoren zu kennen, damit die Behandlung auf der Grundlage des klinischen Verdachts, der körperlichen Untersuchung und unter Verwendung von Behandlungsversuchen verordnet werden kann.
Schlüsselwörter
Vaginitis, Differentialdiagnose, Entzündung, medizinische Grundversorgung
Einführung
Vaginitis ist eine häufige Erkrankung bei Frauen jeden Alters. Sie wird chronisch, wenn sie länger als ein Jahr andauert, was bei bis zu 62 % der Frauen mit Symptomen dieser Krankheit wie Juckreiz oder Ausfluss der Fall ist. Sie wird in der Regel durch eine Störung des Gleichgewichts der Vaginalflora verursacht, so dass einige Pilzformen oder bestimmte Bakterienarten überwiegen (wie Candida, Mycoplasma oder Trichomonas). Obwohl es sich in den meisten Fällen um eine gut kontrollierbare Pathologie handelt, bleiben die Symptome manchmal über einen längeren Zeitraum bestehen (sogar mehr als ein Jahr) und werden zu einer chronischen Krankheit, die aufgrund ihrer physischen und psychischen Auswirkungen die Lebensqualität der Frauen erheblich beeinträchtigt. Einige der häufigsten Ursachen für eine persistierende Vaginitis sind u. a. Kontaktdermatitis (21 %), rezidivierende vulvovaginale Candidiasis (21 %), Atrophie (15 %), provozierte Vestibulodynie (13 %) und physiologischer Ausfluss (9 %).
Persistierende Vaginitis kann auch durch einige Krankheiten verursacht werden, die den Ärzten nicht bekannt sind. Eine davon ist die desquamative entzündliche Vaginitis, deren Ätiologie unbekannt bleibt und die mit vaginalem Ausfluss, Juckreiz, Dyspareunie und Erythem verlaufen kann.
Da die Frauen zuerst die Primärversorgung aufsuchen, ist es wichtig, die Behandlung der chronischen Vaginitis auf dieser Ebene der Unterstützung zu analysieren und ihre Mängel zu untersuchen. In Spanien beansprucht ein Viertel der Frauen, die jedes Jahr ihre Hausarztpraxis aufsuchen, Symptome einer Vaginitis, und es wird geschätzt, dass die Hälfte davon über ein Jahr hinweg wiederkehrende Symptome haben kann (persistierende Vaginitis), was eine Entität darstellt, die eine angemessene Differenzialdiagnose erfordert. Es ist daher notwendig, zu verstehen, wie man eine korrekte diagnostische und therapeutische Ansatz zu machen.
Ein Fall von persistierender Vaginitis wird beschrieben, um die wichtigsten Ursachen und Management von persistierenden Vaginitis zu analysieren, unterstreicht die desquamative entzündliche Vaginitis, die eine Krankheit für viele Ärzte unbekannt ist .
Eine 27-jährige Frau klagte über vaginalen Juckreiz, Dyspareunie und vermehrten Scheidenausfluss, der als gelb und dickflüssig beschrieben wurde. Die Beschwerden traten vor zwei Wochen auf, und sie gab zu, dass sie in den letzten sechsunddreißig Monaten dreimal pro Jahr ähnliche Episoden gehabt hatte. Sie gab an, seit zehn Jahren denselben männlichen Partner zu haben, regelmäßig die Antibabypille zu nehmen, und hatte keine andere interessante Krankengeschichte. Die formelle Anamnese enthielt keine weiteren Symptome.
Die körperliche Untersuchung erfolgte im Anschluss an die Anamnese und ergab einen dicken, gelblichen Vaginalausfluss, leichte Erytheme und Ödeme an beiden inneren Schamlippen. Bei der Durchsicht der Krankenakte der Patientin fanden wir eine positive Kultur für Candida Albicans, die anderen waren nicht eindeutig. Es wurde ein neuer Abstrich angeordnet, bei dem keine Mikroorganismen festgestellt wurden. Der mit einem Quick Strip gemessene pH-Wert lag bei 5. Die Patientin wurde eine Woche lang mit Metronidazol 400 mg/12 h behandelt, was zu einer gewissen Besserung führte, aber nicht zu einer vollständigen Genesung.
Einen Monat später kam sie mit denselben Beschwerden erneut in das Primary Care Centre. Psychologisch hatte die Patientin Schamgefühle, weil sie aufgrund des schlechten Geruchs, unter dem sie litt, und der damit verbundenen Dyspareunie keine intimen Beziehungen führen konnte. Ihre körperliche Untersuchung war ähnlich wie in der vorhergehenden Beschreibung beschrieben.
Die Diagnose einer chronischen Vaginitis wurde gestellt, und die Patientin wurde mehrmals mit vaginalem Clotrimazol und Metronidazol behandelt, wobei an eine bakterielle Vaginose gedacht wurde, da diese eine häufigere Ätiologie der Vaginitis darstellt. Da die Patientin keine kontinuierliche und vollständige Genesung erfuhr, wurden andere Ursachen für eine persistierende Vaginitis in Betracht gezogen.
Die Merkmale der körperlichen Untersuchung (starkes vaginales Erythem) und die langfristige Einnahme von Antibabypillen ließen uns an eine desquamative entzündliche Vaginitis als Vermutungsdiagnose denken. Sie erhielt eine 2%ige Clindamycin-Vaginalcreme (Dalacin®). Drei Wochen später traten keine Symptome einer Vaginitis mehr auf, und die Patientin ist auch zwei Monate danach noch symptomfrei.
Der klinische Verdacht vor der Behandlung mit Clindamycin-Creme war eine desquamative entzündliche Vaginitis. Obwohl diese Diagnose durch einen feuchten Abstrich bestätigt werden muss (weiße Blutkörperchen sind auf dem Kochsalzmikroskop zu sehen), wurde beschlossen, sie zu behandeln, um die Symptome der Frau zu lindern.
Diskussion
Es gibt verschiedene Erscheinungsformen der Vaginitis wie Erythem, Ausfluss oder Erosionen bei Frauen, die in der Regel Symptome wie vaginalen Juckreiz, Dyspaurenie, Schmerzen oder Vulva-Schwellungen aufweisen. Der Ursprung dieser Symptome und Anzeichen ist eine vaginale Entzündung, und sie ist chronisch, wenn sie während, nach oder trotz einer Behandlung oder wiederholt über ein Jahr auftritt.
Die chronische Vaginitis ist nicht so häufig wie die akute Vaginitis, deren Ätiologie in der Regel eine Candidose, Trichomoniasis oder bakterielle Vaginose ist. Andere, weniger häufige Ursachen sind allergische Reaktionen oder vulväre Dermatosen. Dennoch ist es nicht ungewöhnlich, dass manche Frauen diese Symptomatik über Wochen oder Monate hinweg zeigen. Dafür gibt es mehrere Gründe: rezidivierende infektiöse Vulvovaginitis, schlechte Therapietreue, Arzneimittelresistenz, Epithelatrophie oder das Vorhandensein anderer, seltenerer Entzündungsursachen (wie desquamative entzündliche Vaginitis). Das Management der chronischen Vaginitis wird in Abbildung 1 wiedergegeben.
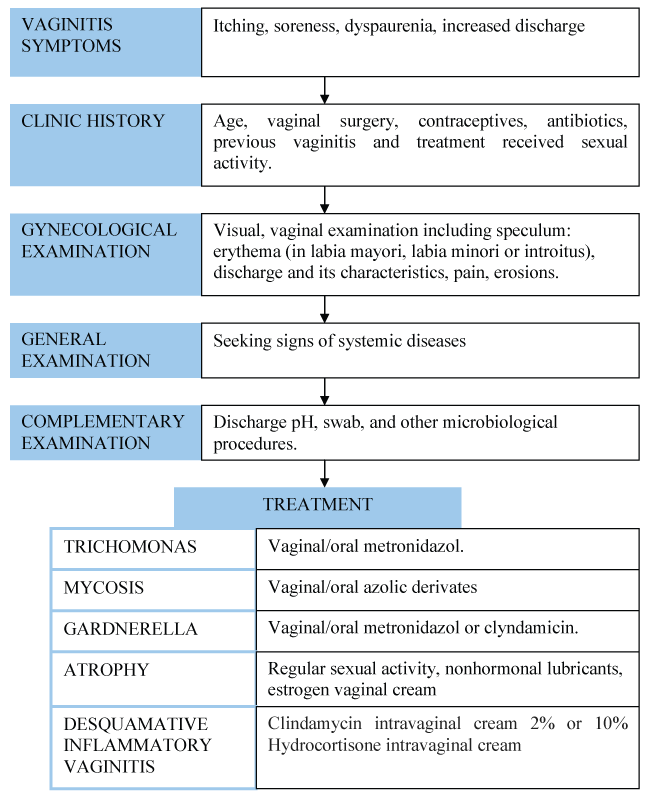
.
Abbildung 1: Ablauf der Diagnose und Behandlung der chronischen Vaginitis.Ansicht Abbildung 1

Als häufigste Ursache für eine persistierende Vaginitis muss das Vorliegen einer Infektion ausgeschlossen werden. Zu den am häufigsten assoziierten Mikroorganismen gehören diejenigen, die bei akuter Vaginitis eine Rolle spielen. Es ist wichtig, die Hauptursachen zu verstehen, die diese Infektionen chronisch werden lassen.
Trichomoniasis ist oft hartnäckig aufgrund von Arzneimittelresistenz und/oder falscher Diagnose. Sie wird oft nicht diagnostiziert, weil es keine schnellen Mittel gibt, die die Identifizierung des Erregers erleichtern, so dass die Infektion mit ungeeigneten Medikamenten behandelt wird.
In anderen Fällen steckt Candida albicans hinter der chronischen vulvovaginalen Entzündung, nicht wegen der Kolonisierung, sondern wegen einer genetisch bedingten Überempfindlichkeitsreaktion. Dieser Entzündungsmechanismus wird durch das Vorhandensein von Östrogenen begünstigt, weshalb er bei jungen Frauen häufiger auftritt. Andere Candida-Arten können eine Vaginitis mit höherer Resistenzrate hervorrufen, wie Candida glabrata oder Candida parapsilosis. In diesen Fällen, manchmal müssen wir mantein Behandlung für sechs Monate .
Die bakterielle Vaginose ist eine weitere häufige Erkrankung bei Frauen im gebärfähigen Alter. Es ist nicht eindeutig geklärt, ob sie sexuell übertragen wird oder nicht. Die Rückfallquote ist trotz Behandlung hoch, so dass als Folge des schlechten Ansprechens auf Medikamente häufig auf selbst hergestellte Mittel zurückgegriffen wird. Jüngste Studien und Übersichten betonen, dass Biofilme, die von Gardnerella Vaginalis gebildet werden, der Grund für die anhaltende bakterielle Vaginose sein können, und betonen die Bedeutung der Wiederherstellung der normalen Flora, in der Laktobazillen vorherrschen. Die Verwendung von Metronidazol-Gel zweimal wöchentlich über vier Monate kann diese Infektion beseitigen. Die Verwendung von Kondomen während der Behandlung wird empfohlen, um die normale Flora zu erhalten.
Allerdings kann eine anhaltende oder chronische Vaginitis auch durch eine Entzündung verursacht werden, ohne dass ein eindeutiger Zusammenhang mit einem infektiösen Prozess besteht.
Einerseits ist eine vulvovaginale Atrophie bei Frauen nach der Menopause häufig, und Trockenheit ist ein wichtigeres Symptom als Ausfluss. Bei der körperlichen Untersuchung können wir eine Atrophie der äußeren Genitalien, Petechien und einen gelben Ausfluss feststellen. In den meisten Fällen kann das Problem mit nicht-hormonellen Gleitmitteln und fortgesetzter sexueller Aktivität gelöst werden, aber manchmal ist es notwendig, ein Östriol-Vaginalgel zu verwenden. Wenn es eine Kontraindikation gibt, unterstützen einige Studien die Verwendung von Androgenen oder Hyaluronsäure Intravaginalgel .
Andererseits ist die desquamative entzündliche Vaginitis eine chronische Erkrankung unbekannter Ätiologie. Sie ist für 8 % der chronischen Vaginitis verantwortlich und wurde mit einer bakteriellen Überwucherung, einer immunvermittelten Reaktion oder einer toxininduzierten Reaktion auf Staphylococcus Aureus in Verbindung gebracht. Sie tritt in der Regel bei Frauen mit niedrigem Östrogenspiegel (z. B. bei der Einnahme von Verhütungsmitteln), in der Stillzeit oder nach der Menopause auf. Es tritt ein ausgeprägtes Introitus- und Vaginalerythem auf, das sich von einer Atrophie dieser Entität unterscheidet. Weiße Blutkörperchen können bei der Kochsalzmikroskopie gesehen werden, aber sie können nicht im Falle einer Atrophie gefunden werden.
Da die Mikroskopie für Fachleute in der Primärversorgung nicht zugänglich ist, muss eine Strategie für die Diagnose dieser Krankheit auf dieser Ebene der Unterstützung entwickelt werden. Der erste Schritt besteht darin, eine vollständige Anamnese der Patientin zu erheben und nach früheren Behandlungen (ärztlich verordnet oder selbst durchgeführt), der Sexualanamnese, der gynäkologischen Anamnese und den Merkmalen des Menstruationszyklus zu fragen. Es ist wichtig zu wissen, ob eine vaginale Operation stattgefunden hat, ob die Patientin häufig Antibiotika erhalten hat oder ob sie Verhütungsmittel einnimmt, die einen niedrigen Östrogenspiegel im Blut bedingen. Diese Bedingungen sind mit einer desquamativen entzündlichen Vaginitis verbunden. Zu den häufigsten Auslösern gehören Durchfall und Antibiotikabehandlung .
Bei der körperlichen Untersuchung findet sich ein sehr intensives Erythem der kleinen Schamlippen, manchmal begleitet von Ödemen und kleinen Erosionen. Im Introitus können konfluierende Erytheme und petechiale Läsionen vorhanden sein. Eitriger Ausfluss, meist gelb oder grün und dickflüssig, ist ein weiterer typischer Befund. Es ist wichtig, auch andere Schleimhautoberflächen zu untersuchen, um systemische Erkrankungen wie Lichen planus auszuschließen. Bei der Untersuchung mit dem Spekulum ist die Entzündung fleckig, und wir müssen das Vorhandensein von intravaginalen Fremdkörpern ausschließen. Die Differenzialmerkmale der vaginalen Untersuchung sind in Tabelle 1 dargestellt.
![]()
Tabelle 1: Unterscheidungsmerkmale der verschiedenen chronischen Vaginitis.Tabelle 1
Wir müssen einen Vaginalabstrich machen, weil das Vorhandensein von Trichomonaden, Pilzinfektionen oder bakterieller Vaginose, wie andere Infektionen ausgeschlossen werden müssen. Der pH-Wert der Vagina liegt immer über 4,5 . Eine Kultur für aerobe Bakterien kann eine Überwucherung dieser Bakterien zeigen. Es kann nützlich sein, das Vorhandensein von Staphylococcus Aureus in einer spezifischen Kultur oder PCR zu testen, da es mit der desquamativen entzündlichen Vaginitis in Verbindung gebracht wurde.
Es ist nicht üblich, mikroskopische Techniken und/oder C-reaktives Protein (PCR) für die Diagnose zu verwenden, da diese Instrumente in der Primärversorgung nicht leicht zugänglich sind. In der Mikroskopie wird eine Vermehrung von Entzündungszellen und parabasalen Epithelzellen festgestellt.
Aufgrund der ausgeprägten Symptomatik und des schwierigen Zugangs zu einigen Diagnoseinstrumenten müssen Ärzte in der Primärversorgung das Vorhandensein einer desquamativen entzündlichen Vaginitis anhand der Anamnese und der körperlichen Untersuchung vermuten. Die Untersuchung des vaginalen pH-Werts mit einem Teststreifen ist ein einfacher Test, der sofortige Ergebnisse liefert, und auch die Entnahme von Kulturproben und die Untersuchung des Exsudats sind leicht zugängliche Techniken. Die meisten Fälle müssen mit Hilfe dieser Techniken nach einer sorgfältigen klinischen Bewertung identifiziert werden und durch Behandlungsversuche unterstützt werden.
Clindamycin Intravaginalcreme 2 % oder 10 % Hydrocortison Intravaginalcreme täglich für 4-6 Wochen ist wirksam bei der Kontrolle der Symptomatik, aber mehr als 50 % der Patienten benötigen eine Erhaltungsbehandlung. Wenn die anfängliche Reaktion günstig ist, bestehen bessere Chancen, nach der Akutbehandlung asymptomatisch zu sein.
Die Patientin muss an einen Gynäkologen überwiesen werden, wenn sie auf die Behandlung nicht anspricht, auch nicht auf die Langzeitbehandlung einer persistierenden Vaginitis. Eine Überweisung ist auch erforderlich, wenn der Verdacht auf eine potenziell schwerwiegende Situation wie Immunsuppression besteht, nachdem diagnostische Tests durchgeführt wurden, um die grundlegenden Merkmale der Krankheit festzustellen.
Schlussfolgerung
Die häufigsten Ursachen für eine persistierende Vaginitis in der Primärversorgung sind Infektionen wie Trichomonas vaginalis, Candida oder Gardnerella. Dennoch muss der Hausarzt auch andere Ursachen wie Atrophie oder Entzündung vermuten.
Obwohl ein verbesserter Zugang zu diagnostischen Instrumenten zur Identifizierung der verschiedenen Ursachen der chronischen Vaginitis bei der Behandlung dieser Entität hilfreich sein kann, sollten Hausärzte heutzutage ihre Praxis auf eine angemessene Anamnese, eine körperliche Untersuchung, die die Unterschiede zwischen den verschiedenen Arten der Vaginitis erkennt, und die Verwendung ergänzender Verfahren wie Kulturen oder Exsudate stützen.
Die desquamative entzündliche Vaginitis kann eine identifizierbare Krankheit in der Primärversorgung sein, wenn Ärzte sie als Diagnoseoption in Betracht ziehen. Sie kann auf dieser Ebene leicht diagnostiziert und behandelt werden, wenn man ihr spezifisches klinisches Erscheinungsbild kennt und durch Behandlungsversuche unterstützt wird.
- Hainer BL, Gibson MV (2011) Vaginitis. Am Fam Physician 83: 807-815.
- Nyirjesy P, Peyton C, Weitz MV, Mathew L, Culhane JF (2006) Causes of chronic vaginitis: analysis of a prospective database of affected women. Obstet Gynecol 108: 1185-1191.
- Fischer G, Bradford J (2011) Persistent vaginitis. BMJ 343: d7314.
- Nyirjesy P (2014) Management of persistent vaginitis. Obstet Gynecol 124: 1135-1146.
- Mason MJ, Winter AJ (2016) How to diagnose and treat aerobic and desquamative inflammatory vaginitis. Sex Transm Infect.
- López-Álvarez Muiño XL, García Seijo P, Romero Pita JM, Conde Guede L (2014) Guía clínica de vulvovaginitis. Fisterra.
- Sherrard J, Donders G, White D, Jensen JS, European IUSTI (2011) European (IUSTI/WHO) guideline on the management of vaginal discharge, 2011. Int J STD AIDS 22: 421-429.
- Seña AC, Bachmann LH, Hobbs MM (2014) Persistent and recurrent Trichomonas vaginalis infections: epidemiology, treatment and management considerations. Expert Rev Anti Infect Ther 12: 673-685.
- Fischer G (2012) Chronic vulvovaginal candidiasis: what we know and what we have yet to learn. Australas J Dermatol 53: 247-254.
- Bilardi J, Walker S, McNair R, Mooney-Somers J, Temple-Smith M, et al. (2016) Women’s Management of Recurrent Bacterial Vaginosis and Experiences of Clinical Care: A Qualitative Study. PLoS One 11: e0151794.
- Nappi RE, Biglia N, Cagnacci A, Di Carlo C, Luisi S, et al. (2016) Diagnosis and management of symptoms associated with vulvovaginal atrophy: expert opinion on behalf of the Italian VVA study group. Gynecol Endocrinol 17: 1-5.
- (2013) Management of symptomatic vulvovaginal atrophy: 2013 position statement of The North American Menopause Society. Menopause 20: 888-902.
- Labrie F, Archer DF, Koltun W, Vachon A, Young D, et al. (2016) Efficacy of intravaginal dehydroepiandrosterone (DHEA) on moderate to severe dyspareunia and vaginal dryness, symptoms of vulvovaginal atrophy, and of the genitourinary syndrome of menopause. Menopause 23: 243-256.
- Bradford J, Fischer G (2010) Desquamative inflammatory vaginitis: differential diagnosis and alternate diagnostic criteria. J Low Genit Tract Dis 14: 306-310.
- Simonetta C, Burns EK, Guo MA (2015) Vulvar Dermatoses: A Review and Update. Mo Med 112: 301-307.
- Reichman O, Sobel J (2014) Desquamative inflammatory vaginitis. Best Pract Res Clin Obstet Gynaecol 28: 1042-1050.
- Sobel JD, Reichman O, Misra D, Yoo W (2011) Prognosis and treatment of desquamative inflammatory vaginitis. Obstet Gynecol 117: 850-855.

