El síndrome de delirio excitado es una presentación común pero mal caracterizada en urgencias con un amplio diagnóstico diferencial. Los pacientes suelen ser identificados inicialmente por las fuerzas del orden, pero los intentos de controlar a los individuos que experimentan el ExDS mediante restricciones físicas, químicas o eléctricas se asocian con una tasa extremadamente alta de morbilidad y mortalidad.
Caso
Un hombre de 25 años se presenta en el SUH traído por el SME por alteración del estado mental (AMS). Antes de la llegada, los paramédicos proporcionan un informe por radio indicando que el paciente se encontró agitado, comportándose de forma agresiva, y luego se subió al capó de la ambulancia. Se observó que era extremadamente fuerte y difícil de sujetar. Los paramédicos le administraron 5 mg de midazolam por vía intramuscular y pudieron sujetarlo físicamente, pero a su llegada sigue extremadamente agitado, gritando y golpeándose contra las barras laterales de la camilla. No responde a ninguna pregunta y su discurso no tiene sentido. En el examen, el paciente está marcadamente tembloroso, caliente al tacto, con sacudidas mioclónicas y bruxismo. Se observan extensas abrasiones superficiales en el abdomen, el tórax y las extremidades. Está demasiado agitado para obtener las constantes vitales iniciales. ¿Cuáles son los siguientes pasos?
Antecedentes
El síndrome de delirio excitado (ExDS) es una presentación común pero mal caracterizada en urgencias con un amplio diagnóstico diferencial. Descrito en la literatura desde hace más de 100 años,1 se hipotetiza que implica un exceso catecolaminérgico relacionado con las catecolaminas endógenas relacionadas con el estrés, los fármacos catecolaminérgicos exógenos,2 y/o la sobreestimulación de los receptores de dopamina y glutamato NMDA en el contexto de una enfermedad psiquiátrica u orgánica. Las causas pueden agruparse en términos generales en etiologías metabólicas/endocrinas, neurológicas, infecciosas, toxicológicas y psiquiátricas (Tabla 1).
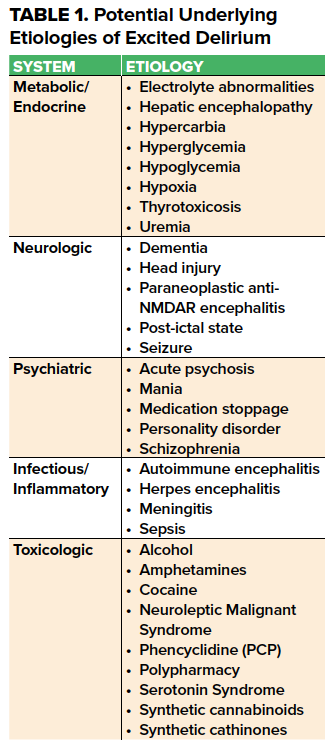
Lo más común entre ellas es la presencia concurrente de una intoxicación aguda por fármacos, especialmente simpaticomiméticos, y antecedentes de enfermedad mental con rasgos psicóticos. La incidencia del ExDS varía ampliamente, con una incidencia creciente en la década de 19803 vinculada al aumento del consumo de cocaína,4 anfetaminas y fenciclidina. Recientemente, se han implicado las catinonas sintéticas y los cannabinoides.5,6
Los pacientes suelen ser identificados inicialmente por las fuerzas del orden. La intervención por parte de las fuerzas del orden para controlar a los individuos que experimentan SDE a través de sujeciones físicas, químicas o eléctricas se asocia con una tasa extremadamente alta de morbilidad y mortalidad; el SDE está implicado en más del 3% de las intervenciones policiales que implican el uso de la fuerza, se asocia con más del 10% de las muertes bajo custodia policial, y entre el 38% y el 86% de la mortalidad relacionada con el SDE se ha producido bajo custodia policial, particularmente asociada con métodos de coerción policial y/o asfixia posicional.2
Por sí mismo, el ExDS conlleva un riesgo de mortalidad extremadamente alto, ya que aproximadamente 2/3 de los pacientes con ExDS mueren en el entorno prehospitalario7 en ausencia de cualquier traumatismo importante, restricción física o intervención policial. La mortalidad está fuertemente asociada con la depresión respiratoria, la hipertermia severa, la acidemia o una combinación de las mismas.8 De éstas, la hipertermia profunda es la que más se asocia con la mortalidad:9 las temperaturas centrales extremas pueden alterar la permeabilidad de la barrera hematoencefálica, contribuir al mal funcionamiento o degradación de las proteínas y potenciar la neurotoxicidad inducida por el glutamato.10
Diagnóstico diferencial
Hasta la fecha, no existe una definición universalmente reconocida para el SDEx. La descripción inicial se desarrolló a partir de la identificación post-mortem basada en la historia y fue un término englobante utilizado en muchos entornos médicos y legales. En un Libro Blanco de 2009, el Colegio Americano de Médicos de Emergencia describió el ExDS como un subconjunto del AMS y recomendó que, a pesar de la vaguedad de la entidad clínica, las características más destacadas de la historia deberían combinarse con el diagnóstico diferencial de las causas comunes del AMS para describir la presentación. El ExDS se ha descrito como «un síndrome de etiología incierta caracterizado por delirio, agitación y disfunción autonómica hiperadrenérgica», con «síntomas característicos de comportamiento extraño y agresivo, gritos, paranoia, pánico, violencia hacia los demás, fuerza física inesperada e hipertermia».1 Los pacientes con ExDS suelen presentar cualquier combinación de agitación, aumento de la tolerancia al dolor, taquipnea y diaforesis; estos pacientes son propensos a desarrollar acidemia grave con progresión a parada cardiaca súbita.11 Las características comunes de presentación del síndrome y la amplia superposición con otras afecciones requieren la investigación de otras etiologías subyacentes, como se indica en la Tabla 1.
Manejo
El manejo se adapta a la presentación del paciente y debe centrarse en 4 pilares de la atención basada en la evidencia: control de la agitación, corrección de la hipertermia, evitación de la acidosis e investigación de la etiología subyacente (Tabla 1).
Debido a que la asfixia posicional, la depresión respiratoria, la hipertermia grave, la acidosis y/o las arritmias mortales inducidas por las catecolaminas12 pueden precipitar el colapso cardiovascular, éstas deben prevenirse y tratarse de forma agresiva. Estos pilares son válidos tanto en el entorno prehospitalario como en el servicio de urgencias, ya que el reconocimiento rápido y el tratamiento deliberado y adecuado por parte de los proveedores prehospitalarios pueden reducir los daños y prevenir los malos resultados. Muchos servicios de emergencias tienen protocolos específicos para tratar el síndrome de dificultad respiratoria aguda, a menudo haciendo hincapié en la primacía del posicionamiento seguro y la sedación rápida con benzodiazepinas y/o ketamina. Cuando no esté definido explícitamente en el protocolo, los proveedores prehospitalarios deben dar prioridad a estos enfoques en la práctica, reconociendo que los pacientes con SDME están, o tienen el potencial de ponerse en estado crítico muy rápidamente. La identificación precoz por parte del personal del SEM puede reducir el riesgo de muerte súbita, alertar al personal del servicio de urgencias y ayudar a los médicos forenses a comprender mejor la presentación e identificar la probabilidad de que el paciente esté experimentando un SDEE.13
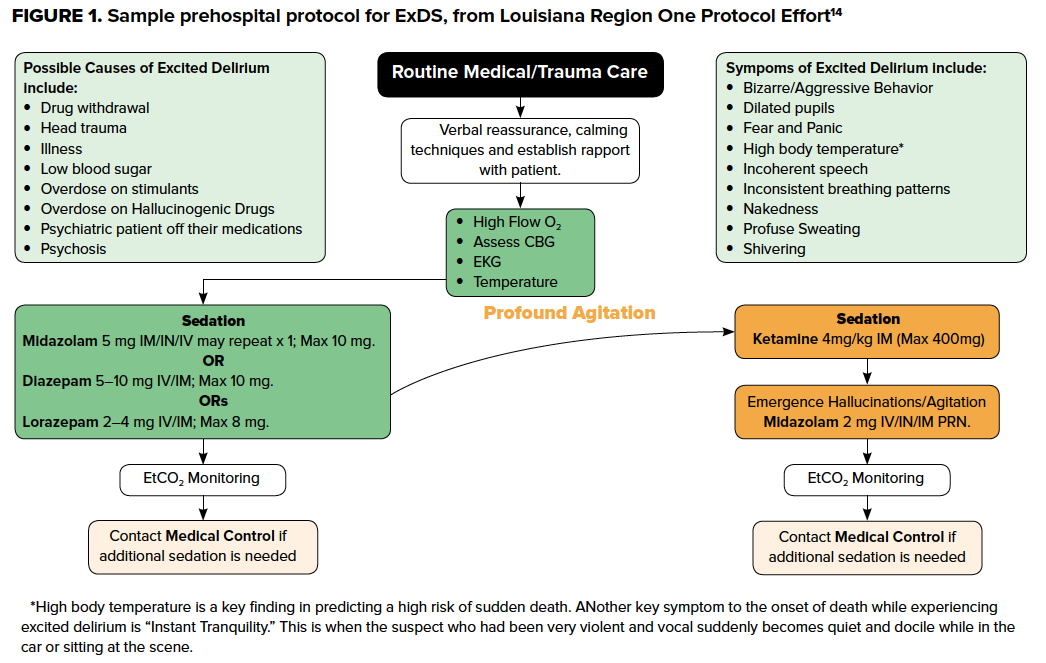
Control de la agitación
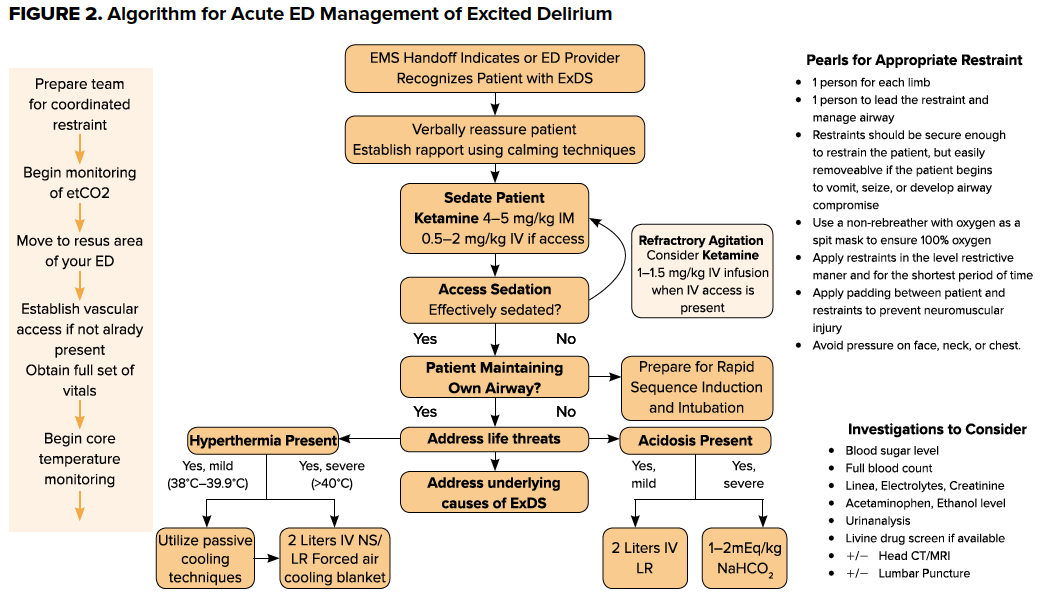
Las recomendaciones de consenso para el tratamiento farmacológico del SDEA consisten en tratar primero la etiología subyacente y luego abordar los síntomas conductuales. Sin embargo, el SDEE se caracteriza por un estado de agitación peligrosa que casi siempre requiere sedación.2 La agitación severa puede impedir el acceso intravenoso o las pruebas de laboratorio al principio del encuentro con el paciente. Por lo tanto, los objetivos iniciales en el paciente con SDNE indiferenciado deben ser proporcionar una sedación rápida y eficaz mientras se sujeta al paciente en una posición segura. Después de muchas muertes intrahospitalarias de pacientes sometidos a sujeciones, la Comisión Conjunta y muchas políticas hospitalarias elaboran requisitos específicos para la seguridad de las sujeciones físicas. Éstos incluyen la reevaluación frecuente por parte del proveedor de la necesidad de sujeción para minimizar el tiempo de sujeción mecánica. Entre los principios importantes a la hora de sujetar a un paciente se encuentra el de evitar la presión sobre la cara, el cuello y el tórax, que podría provocar asfixia, acidosis respiratoria o metabólica y la muerte. Asimismo, el SDE puede ser secundario a la hipoxia, y es preferible colocar un respirador con oxígeno al 100%, ya que hace las veces de mascarilla para escupir. Además, a menudo es necesario utilizar sujeciones de 4 o 5 puntos, colocando al paciente en posición supina con la cabecera de la cama elevada a 30º mientras se sujeta uno de los brazos del paciente por encima de la cabeza y el otro por debajo de la cintura.
Aunque los pilares tradicionales para el tratamiento farmacológico de la agitación incluyen las benzodiacepinas (en particular el lorazepam y el midazolam), los antihistamínicos como la difenhidramina y los antipsicóticos, hay muchos inconvenientes con estos fármacos en el paciente con SDX (Tabla 2). Dado que la progresión hacia el colapso cardiovascular se asocia en mayor medida con la hipertermia, la depresión respiratoria y la acidemia, las opciones farmacológicas en la sedación de los pacientes con SDX deben complementar los esfuerzos para contrarrestar estas alteraciones de la fisiología, no empeorarlas. En los últimos años, la escasez nacional de diazepam y lorazepam intravenosos15 , junto con la preponderancia de las pruebas y la preferencia de los proveedores, ha fomentado el uso de la ketamina para el tratamiento de la sedación del SDX, con los rangos de dosis típicos que se indican en la Tabla 2. La relativa latitud tanto en el cálculo como en la vía de dosificación, el rápido inicio de acción y la facilidad de progresión de la sedación a la inducción e intubación de secuencia retardada o rápida hacen que la ketamina sea una buena opción primaria en los pacientes con SDX con o sin acceso intravenoso.16 Otro beneficio de la ketamina es el hecho de que preserva los reflejos de las vías respiratorias del paciente, permitiéndole continuar con la respiración espontánea. Aunque la mayoría de los pacientes sedados con ketamina no necesitan un manejo agresivo de las vías respiratorias, debe prestarse atención a las vías respiratorias del paciente, así como a la monitorización de la sedación del procedimiento, en todos los pacientes con ExDS tratados con ketamina.
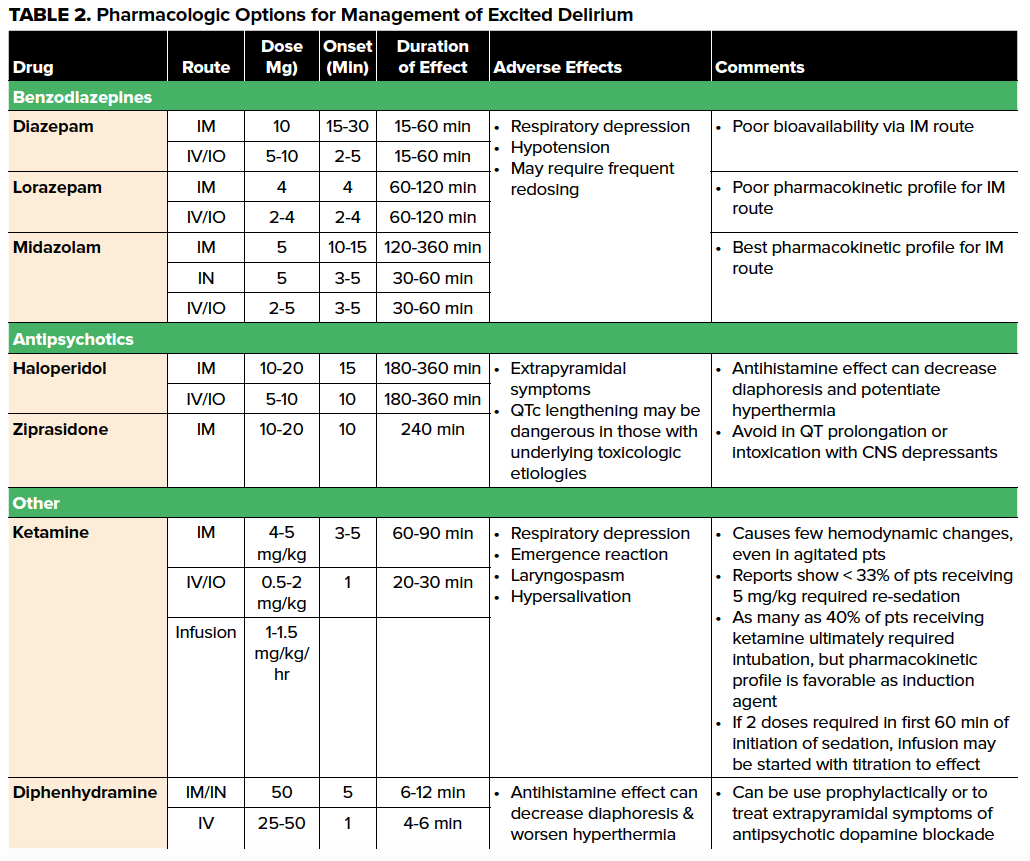
Corrección de la hipertermia
El control de la hipertermia es un principio importante del tratamiento del SDNE y debe iniciarse inmediatamente después de controlar la agitación. El manejo de la temperatura en el SDNe es similar al de la hipertermia ambiental, y puede incluir la retirada de la ropa, el enfriamiento externo pasivo, los sistemas de mantas de enfriamiento forzado por aire y los fluidos intravenosos fríos.
Evitar la acidosis
Es importante evitar cualquier acidosis, que puede ser secundaria a una variedad de etiologías, incluyendo la hipoperfusión, la rabdomiólisis y la depresión respiratoria. Como parte de la evaluación inicial, deben obtenerse gases sanguíneos venosos o arteriales para evaluar las alteraciones ácido-básicas subyacentes. El tratamiento debe dirigirse a la patología subyacente y puede incluir la reanimación con líquidos intravenosos o la asistencia respiratoria. En el caso de un paciente con ExDS manejado con sedación, incluida la ketamina, se requiere la monitorización del CO2 al final de la marea (etCO2) para controlar la frecuencia, la profundidad y la adecuación de la respiración.
Investigación de la etiología subyacente
Después de que el paciente haya sido estabilizado y sedado, la exploración debe guiarse por el examen físico y la historia. La exploración física completa es fundamental, ya que los pacientes con síndrome de abstinencia pueden tener lesiones subyacentes importantes y los esfuerzos de contención pueden exacerbar cualquier traumatismo preexistente. Las investigaciones iniciales deben incluir glucosa en sangre, hemograma, BMP y exámenes toxicológicos para cualquier coingreso. Considerar la CPK si se sospecha de rabdomiólisis, cultivos de sangre y/o LP si se sospecha de sepsis y/o meningitis séptica. Se pueden realizar pruebas de imagen para investigar cualquier posible traumatismo subyacente.
Conclusión del caso
Tras el traslado a la camilla del servicio de urgencias, se colocó a la paciente en una sujeción blanda de 4 puntos con un respirador y oxígeno al 100% con la ayuda de la seguridad del hospital; se administraron 5 mg/kg de ketamina IM, con una reducción significativa de la agitación. Se colocó al paciente en etCO2 y se le llevó a la sala de reanimación para una estrecha vigilancia. Se encontró taquicárdico con un pulso de 150, hipertenso a 150/94, hipertérmico a 39,6° C. La medición de la respiración final mostró 38mmHg de CO2 y 20 respiraciones/minuto. Los análisis no revelaron anomalías. Se colocaron compresas frías en la axila y en la ingle, y se administraron 2 L de ringers lactados refrigerados por vía intravenosa con mejora de la temperatura.
Basado en el examen físico y la historia, la preocupación era por el delirio excitado secundario a un agente simpaticomimético desconocido con cualidades alucinógenas, y el paciente fue admitido en la UCI con cuidados de apoyo.
El delirio agitado del paciente se resolvió en el segundo día de hospitalización, y fue trasladado a psiquiatría para continuar la observación. Fue dado de alta el día 4 con remisión a servicios psiquiátricos y apoyo para el consumo de drogas.
1. Mash D. Delirio excitado y muerte súbita: Un trastorno sindrómico en el extremo del continuo neuropsiquiátrico. Front Physiol. 2016;7:435.
2. Gonin P, Beysard N, Yersin B, Carron PN. Delirio excitado: una revisión sistemática. Acad Emerg Med. 2018;25(5):552-565.
3. Vilke GM, DeBard ML, Chan TC, et al. Síndrome de delirio excitado (ExDS): definición basada en una revisión de la literatura. J Emerg Med. 2012;43(5):897-905.
4. Wetli CV, Fishbain DA. Psicosis inducida por cocaína y muerte súbita en consumidores recreativos de cocaína. J Forensic Sci. 1985;30(3):873-880.
5. Atis SE, Yilmaz G, Bozan O, Cekmen B. A Terrifying Drug Threats the Streets: Flakka – A Case Report. J Mol Imag Dynamic. 2018;8(1):142.
6. Prosser JM, Nelson LS. La toxicología de las sales de baño: una revisión de las catinonas sintéticas. J Med Toxicol. 2012;8(1):33-42.
7. Gottlieb M, Long B, Koyfman A. Approach to the Agitated Emergency Department Patient. J Emerg Med. 2018;54(4):447-457.
8. Otahbachi M, Cevik C, Bagdure S, Nugent K. Delirio excitado, sujeciones y muerte inesperada: una revisión de la patogénesis. Am J Forensic Med Pathol. 2010;31(2):107-112.
9. Mash DC. Delirio excitado y muerte súbita: Un trastorno sindrómico en el extremo del continuo neuropsiquiátrico. Front Physiol. 2016;7:435.
10. Plush T, Shakespeare W, Jacobs D, Ladi L, Sethi S, Gasperino J. Delirio agitado inducido por cocaína: informe de un caso y revisión. J Intensive Care Med. 2015;30(1):49-57.
11. DeBard ML, Adler J, Bozeman W, Chan T, et al: ACEP Excited Delirium Task Force. Informe del libro blanco sobre el síndrome de delirio excitado. 2009.
12. Death S. BET 1: Síndrome de delirio excitado y muerte súbita. Emerg Med J. 2013;30(11):958-960.
13. Vilke GM, Bozeman WP, Dawes DM, Demers G, Wilson MP. Síndrome de delirio excitado (ExDS): Opciones de tratamiento y consideraciones. J Forensic Leg Med. 2012;19(3):117-121.
14. Ciudad de Nueva Orleans. Esfuerzo de protocolo de la región uno. Estado de Luisiana. 2013.
15. Tassey T. ¡¿Sin Ativan?! La crisis de escasez de medicamentos en los Estados Unidos. 2016;43(1):28-29.
16. Mankowitz SL, Regenberg P, Kaldan J, Cole JB. Ketamina para la sedación rápida de pacientes agitados en el ámbito prehospitalario y de urgencias: A Systematic Review and Proportional Meta-Analysis. J Emerg Med. 2018;55(5):670-681.
