Patofisiología
Los síndromes de intolerancia ortostática hacen referencia a los síntomas en los que la posición erguida (con mayor frecuencia el movimiento desde la posición sentada o tumbada a la posición erguida) provoca hipotensión arterial sintomática. Los síndromes de intolerancia ortostática se producen cuando el sistema nervioso autónomo está incapacitado y no responde a los retos impuestos por la posición vertical.
Una segunda causa importante es la «depleción de volumen», en la que el sistema nervioso autónomo no está alterado, pero es incapaz de mantener la presión arterial debido a la disminución del volumen circulante (1).
El fallo autonómico inducido por fármacos es probablemente la causa más frecuente de intolerancia ortostática. Los diuréticos y los vasodilatadores provocan una depleción del volumen central; los antidepresivos tricíclicos, las fenotiazinas, los antihistamínicos, la levodopa (enfermedad de Parkinson) y los inhibidores de la MAO ejercen una acción directa sobre el sistema nervioso central. Los efectos del alcohol incluyen tanto acciones agudas directas sobre el sistema nervioso central como el agotamiento del volumen central.
La insuficiencia autonómica primaria comprende las enfermedades degenerativas primarias del sistema nervioso central. Se produce a partir de la mediana edad. En la insuficiencia autonómica pura (PAF) nunca se ven afectados otros sistemas neurológicos, pero en la atrofia multisistémica (MSA) se producen síntomas parkinsonianos, piramidales y/o cerebelosos en alguna fase de la enfermedad.
La insuficiencia autonómica secundaria indica daños en el sistema nervioso autónomo causados por otras enfermedades. Esto puede ocurrir a través de muchos trastornos, pero en términos numéricos los trastornos más importantes son probablemente la diabetes mellitus, la insuficiencia renal o hepática y el abuso del alcohol.
El síndrome de taquicardia ortostática postural es una forma más leve de enfermedad disautonómica parcial periférica idiopática en la que el deterioro del sistema nervioso autónomo para responder a la posición vertical se contrarresta parcialmente con una taquicardia compensatoria. El mecanismo no se conoce del todo; se ha sugerido un mayor flujo simpático hacia el corazón con respecto a los distritos periféricos o una hipersensibilidad beta-adrenérgica cardíaca (2,3). Existen similitudes entre el síndrome de taquicardia ortostática postural y el síndrome de fatiga crónica.
Los trastornos mencionados se diferencian de los síncopes reflejos de origen neural por la ausencia de bradicardia vagal que suele caracterizar al reflejo vasovagal. Además, a diferencia de los otros síndromes de intolerancia ortostática, en los que el sistema nervioso autónomo no responde a la posición vertical, en los síncopes reflejos suele pensarse en un reflejo «iperactivo» desencadenado por diversos estímulos, entre los que la bipedestación es uno de los más importantes. Sin embargo, en el ámbito clínico, existe cierto solapamiento entre ambas condiciones y una reacción vasovagal puede ser el resultado final de una hipotensión ortostática inicial.
Formas clínicas
Los síntomas más comunes relacionados con la posturalidad (4) pueden agruparse en 7 ítems: mareos y presíncopes; alteraciones visuales (incluyendo borrosidad, cambios de color, blanqueamiento, encanecimiento, aumento del brillo, oscurecimiento o ennegrecimiento y visión en túnel); alteraciones auditivas (incluyendo alteración de la audición, crepitaciones y acúfenos); dolor en el cuello (región occipital/paracervical y hombros), lumbalgia o dolor precordial; debilidad, fatiga, letargo; palpitaciones e hiperhidrosis; síncope.
La sintomatología es similar en todas las formas de intolerancia ortostática (véase más adelante) y las diferencias se deben principalmente al diferente retardo temporal entre la bipedestación y la hipotensión.
Clasicamente, los estudios que tratan sobre la intolerancia ortostática se han centrado en pacientes con hipotensión ortostática rápida debida a un fallo autonómico. La definición comúnmente utilizada es la de una caída de la presión arterial sistólica >20 mmHg o por debajo de 90 mmHg en 3 minutos, con síntomas de hipoperfusión cerebral (5). Esta definición procede de un consenso diseñado para ser utilizado en pacientes con insuficiencia autonómica. La hipotensión ortostática es más frecuente por la mañana. Cualquier factor que aumente la acumulación venosa en la extremidad inferior, como, por ejemplo, el clima caluroso o la ingestión de alcohol, también empeora la hipotensión ortostática. Algunos pacientes desarrollan un síndrome de hipertensión en decúbito supino que se alterna con hipotensión en bipedestación, probablemente debido a un deterioro de la vasidilatación en decúbito supino. La presencia de hipertensión en decúbito supino e hipotensión en bipedestación hace que el tratamiento sea especialmente difícil. Con la progresión de la enfermedad, el paciente puede desarrollar una insuficiencia cronotrópica que determina una frecuencia cardíaca relativamente constante durante el cambio de posición o durante el esfuerzo (Figura 1).
Figura 1. Prueba de inclinación en un paciente con hipotensión ortostática rápida debida a una insuficiencia autonómica primaria. De arriba a abajo se muestran la curva de frecuencia cardiaca y las curvas de presión arterial (sistólica, diastólica y media). Hay una ausencia de adaptación de la presión arterial a la posición vertical. La presión arterial disminuye ligera y progresivamente a lo largo de la prueba y el paciente presenta síntomas presincopales graves. La frecuencia cardíaca no se modifica, lo que sugiere una falta de adaptación cardíaca a la posición erguida (insuficiencia cronotrópica)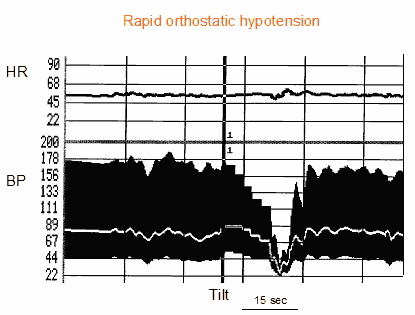
La hipotensión ortostática inicial se define como un descenso transitorio de la presión arterial sistólica en los 15 s siguientes a la bipedestación >40 mmHg y su desaparición en 20-30 s. Hay un aumento inmediato de la frecuencia cardíaca (6). Todo lo demás es normal. Otra consecuencia son los síntomas de una breve sensación de mareo acompañada a veces de molestias visuales casi inmediatamente después de ponerse de pie por una duración muy corta. Se debe a un desajuste temporal entre el gasto cardíaco y la resistencia vascular. Hay algunos grupos que corren un riesgo especial de sufrir hipotensión ortostática inicial. El primer grupo incluye a los pacientes jóvenes con un hábito asténico. A menudo, estos pacientes también presentan taquicardia ortostática postural y una tendencia a desmayarse durante la bipedestación prolongada. Se desconoce si otros factores mecánicos, como la compresión de la vena cava al ponerse de pie, desempeñan un papel. Un segundo grupo de pacientes incluye a los que toman medicamentos que interfieren con los mecanismos vasoconstrictores, como los betabloqueantes o los agentes bloqueadores del flujo de salida simpático y la medicación psiquiátrica (6).
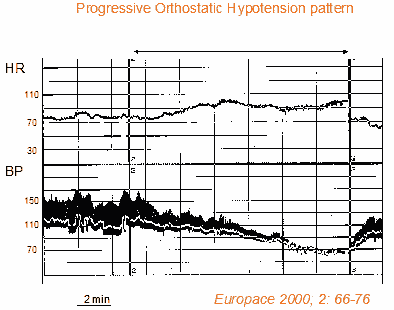
La hipotensión ortostática progresiva es una condición diferente del clásico fallo autonómico rápido. La hipotensión ortostática progresiva se caracteriza por una disminución lenta y progresiva de la presión arterial sistólica (junto con aumentos compensatorios de la frecuencia cardíaca) al adoptar una posición de pie. Por lo general, estos pacientes permanecen asintomáticos al principio después de ponerse de pie y desarrollan síntomas hipotensores que causan intolerancia ortostática después de unos minutos de estar de pie. La hipotensión ortostática progresiva también se diferencia de los síncopes reflejos de origen neural por la ausencia de bradicardia vagal que suele caracterizar al reflejo vasovagal. La hipotensión ortostática progresiva se observa con frecuencia en los ancianos debido al deterioro relacionado con la edad de la vasoconstricción mediada por el barorreflejo y las respuestas cronotrópicas del corazón, así como al deterioro del llenado diastólico del corazón. Estos pacientes suelen tener una o más enfermedades comórbidas asociadas y están en tratamiento con fármacos vasoactivos (7,8). Esta forma de hipotensión ortostática se diagnostica con frecuencia mediante la prueba de inclinación, que muestra los patrones típicos de disminución de la presión arterial sistólica durante varios minutos (junto con aumentos compensatorios de la frecuencia cardíaca) (Figura 2).
Figura 2. Prueba de inclinación en un paciente con hipotensión ortostática progresiva. De arriba a abajo se muestra la curva de frecuencia cardíaca y las curvas de presión arterial (sistólica, diastólica y media). Hay una ausencia de adaptación de la presión arterial a la posición vertical. La presión arterial disminuye ligera y progresivamente a lo largo de la prueba y el paciente presenta síntomas presincopales graves. La frecuencia cardíaca aumenta continuamente hasta el final de la prueba. No hay una reacción vasovagal clara.
El síndrome de taquicardia ortostática postural afecta principalmente a las mujeres (proporción 5:1 con los hombres) de entre 15 y 50 años. Esta forma se diferencia de la hipotensión ortostática progresiva porque el aumento de la frecuencia cardíaca es mayor y hay menos disminución de la presión arterial (Figura 3). Por ello, los síntomas más frecuentes son las palpitaciones y la debilidad. Una actividad física modesta puede amplificar mucho la sintomatología e incluso limitar las actividades cotidianas más comunes. A veces hay hiperventilación, ansiedad, pérdida de concentración y de memoria, temblores, alteraciones de la motilidad gástrica y cefaleas, que pueden sugerir erróneamente el diagnóstico de trastorno de pánico y estado ansioso crónico en lugar del de síndrome de taquicardia ortostática postural. Como no hay ningún fallo autonómico grave, la exploración física no es concluyente y se le dice al paciente que «todo es normal» (2,3).
Figura 3. Prueba de inclinación en un paciente con síndrome de intolerancia ortostática postural (POTS). De arriba a abajo se muestran las curvas de frecuencia cardiaca y de presión arterial (sistólica, diastólica y media). Durante la fase pasiva, la frecuencia cardíaca aumenta hasta 135 lpm y hay una ligera disminución de la presión arterial, lo que indica una adaptación cardiovascular incompleta a la posición vertical; el aumento de la frecuencia cardíaca compensa parcialmente la reducción del flujo sanguíneo causada por la hipotensión y contribuye a mantener un flujo cerebral suficiente para evitar el síncope. En esta fase, el paciente presenta síntomas debidos a una hipoperfusión cerebral leve (vértigo, debilidad) y taquicardia (palpitaciones). La administración de 0,4 mg de nitroglicerina (TNT) provoca un nuevo aumento de la frecuencia cardíaca hasta 160 lpm y una disminución de la presión arterial hasta 90 mmHg. Estos cambios hemodinámicos son probablemente el desencadenante de la siguiente reacción vasovagal que se caracteriza por una disminución de la frecuencia cardíaca (salida vagal) y un cambio repentino en la pendiente de la curva de la presión arterial (retirada simpática).
Manejo
Algunas causas (por ejemplo, depleción de volumen, inducida por fármacos) son problemas transitorios que responden al tratamiento y no tienen consecuencias a largo plazo. Otras enfermedades que causan insuficiencia autonómica primaria y secundaria tienen consecuencias a largo plazo y pueden aumentar potencialmente la mortalidad – dependiendo de la gravedad de la enfermedad subyacente.
En los pacientes ancianos con hipotensión ortostática, el pronóstico viene determinado en gran medida por las enfermedades comórbidas (1). Debe tenerse en cuenta que en los trastornos disautonómicos (a diferencia de los síncopes reflejos), el síncope hipotensor no es más que un aspecto de una constelación más amplia de síntomas relacionados con el fallo autonómico. Por lo tanto, el médico no debe dar al paciente expectativas poco realistas sobre los síntomas que pueden o no pueden eliminarse. Tanto el médico como el paciente deben ser conscientes de que estos trastornos pueden ser de naturaleza progresiva y que las terapias pueden tener que modificarse con el tiempo.
Es razonable que todos los pacientes reciban asesoramiento y educación sobre los factores que influyen en la presión arterial sistémica, como evitar los cambios posturales bruscos con la cabeza levantada, permanecer inmóviles durante un periodo prolongado de tiempo, la temperatura ambiental elevada (incluidos los baños calientes, las duchas), el esfuerzo intenso, las comidas copiosas, el alcohol y los fármacos con propiedades vasodepresoras. Los registros ambulatorios de la presión arterial pueden ser útiles para identificar las circunstancias (por ejemplo, la hora del día) en las que la fluctuación de la presión arterial es más grave. Estos registros también pueden ayudar a identificar la hipertensión supina / nocturna en los pacientes tratados.
Principios de tratamiento adicionales utilizados solos o en combinación, son apropiados para su consideración en una base individual de pacientes:
- Expansión crónica del volumen intravascular fomentando una ingesta de sal más alta de lo normal y una ingesta de líquidos de 2-2,5 litros por día. Las opciones adicionales incluyen el uso de fludrocortisona en dosis bajas (0,1 a 0,2 mg al día), y la elevación de la cabecera de la cama sobre bloques para permitir la exposición gravitacional durante el sueño.
- Puede lograrse entonces un beneficio adicional con agentes que aumenten la resistencia periférica y reduzcan la tendencia al desplazamiento gravitacional hacia abajo del volumen central. Un estudio controlado ha demostrado que la midodrina es superior al placebo (9)
- Es interesante que un número de pacientes con insuficiencia autonómica sean anémicos. Un estudio (10) demostró que las inyecciones subcutáneas de eritropoyetina, a la vez que aumentan el recuento sanguíneo, también producen aumentos drásticos de la presión arterial.
- Un ensayo clínico reciente ha demostrado que las maniobras isométricas de contrapresión de las piernas (cruce de piernas), o de los brazos (agarre de manos y tensión de brazos), son capaces de inducir un aumento significativo de la presión arterial durante la fase de síntomas inminentes, lo que permite al paciente evitar o retrasar la pérdida de conocimiento en la mayoría de los casos (11)
- El fundamento del uso del vendaje de compresión elástica es aplicar una contrapresión externa a los lechos de capacitancia del abdomen y las piernas para mejorar el retorno venoso al corazón. El vendaje de compresión de las extremidades inferiores de 30-40 mmHg es eficaz para evitar la caída sistólica de la sangre ortostática y reducir los síntomas en los pacientes ancianos afectados por la hipotensión ortostática progresiva. El tratamiento domiciliario basado en la autoadministración de medias elásticas para las piernas parece factible, seguro y bien aceptado por la mayoría de los pacientes (7).
El contenido de este artículo refleja la opinión personal del autor/es y no es necesariamente la posición oficial de la Sociedad Europea de Cardiología.
