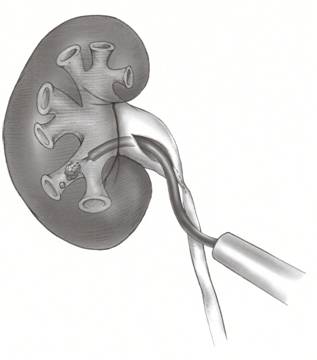
Gdy mocz jest tworzony przez nerki, gromadzi się w obszarze zwanym miedniczką nerkową. Prawie jak lejek używany do wlewania oleju silnikowego do silnika samochodowego, miedniczka nerkowa jest szeroka u góry i zwęża się u dołu, „lejąc” mocz do moczowodu.
Moczowód, długa cienka rura mięśniowa, przenosi mocz z miedniczki do przechowywania w pęcherzu moczowym. Niedrożność połączenia miedniczkowo-moczowodowego (niedrożność UPJ) jest stanem, w którym dochodzi do zablokowania połączenia, w którym spotykają się miedniczka i moczowód (tj. podstawa „lejka”). W przypadku niedrożności UPJ mocz nie jest w stanie przedostać się z nerki do moczowodu, w wyniku czego zarówno mocz, jak i ciśnienie gromadzą się wewnątrz miedniczki nerkowej i nerki, powodując ból, kamicę nerkową i/lub spadek funkcji nerki w miarę upływu czasu (Rycina 1).

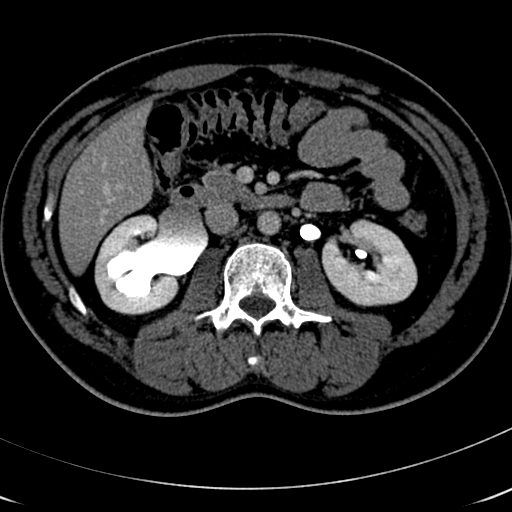
Rycina 1. Tomografia komputerowa wykazująca niedrożność prawego UPJ z poszerzeniem miedniczki nerkowej, którą naprawiono za pomocą robotycznej pyeloplastyki.
Zauważ, że lewa nerka jest prawidłowa i niedrożna.
Większość pacjentów z tym schorzeniem rodzi się z predyspozycją do niedrożności UPJ. U innych rozwija się ona z czasem, albo z powodu urazu, wzrostu ciała, tkanki bliznowatej, zagięć lub zastawek moczowodu, krzyżującego się naczynia krwionośnego lub (rzadko) guza.
Tradycyjne leczenie niedrożności połączenia moczowodowo-miedniczkowego polega na wykonaniu dużego otwartego nacięcia chirurgicznego pod żebrem w celu wycięcia obszaru blizny i ponownego połączenia zdrowego moczowodu z miedniczką nerkową. W ciągu ostatnich kilku lat opracowano metodę pieloplastyki robotycznej, która zapewnia tak samo wysoki odsetek powodzeń uzyskiwanych przy otwartej pyeloplastyce (>90%) przy jednoczesnym uniknięciu dużego nacięcia i związanego z nim bólu i zachorowalności.
Chirurgia
Przedoperacyjne stentowanie moczowodów
 Zależnie od stopnia niedrożności nerki, przed operacją pieloplastyki robotycznej lub w trakcie operacji może zostać założony tymczasowy stent do moczowodów, aby ominąć niedrożność UPJ i zmniejszyć ciśnienie i ilość moczu w niedrożnej nerce. W zależności od tego, jak długo stent jest na miejscu, może zaistnieć konieczność wymiany stentu na nowy przed lub w trakcie operacji. Twój chirurg omówi z Tobą czas i ewentualną potrzebę wymiany stentu.
Zależnie od stopnia niedrożności nerki, przed operacją pieloplastyki robotycznej lub w trakcie operacji może zostać założony tymczasowy stent do moczowodów, aby ominąć niedrożność UPJ i zmniejszyć ciśnienie i ilość moczu w niedrożnej nerce. W zależności od tego, jak długo stent jest na miejscu, może zaistnieć konieczność wymiany stentu na nowy przed lub w trakcie operacji. Twój chirurg omówi z Tobą czas i ewentualną potrzebę wymiany stentu.
Operacja
Robotyczna pyeloplastyka jest najnowocześniejszą techniką laparoskopową, która jest wykonywana w taki sam sposób, jak operacja otwarta, z wyjątkiem tego, że stosuje się 4-5 małych (< 1 cm) nacięć zamiast dużego nacięcia bocznego lub brzusznego (Rycina 2).
Przez te nacięcia typu dziurki od klucza umieszcza się portale lub trokary, aby umożliwić wprowadzenie zrobotyzowanych narzędzi, które pozwalają chirurgowi na wycięcie przeszkody i wykonanie naprawy. Na Uniwersytecie Florydy rutynowo używamy systemu da Vinci S Surgical Robotic System do rekonstrukcji miedniczki nerkowej i moczowodu (Rycina 3).
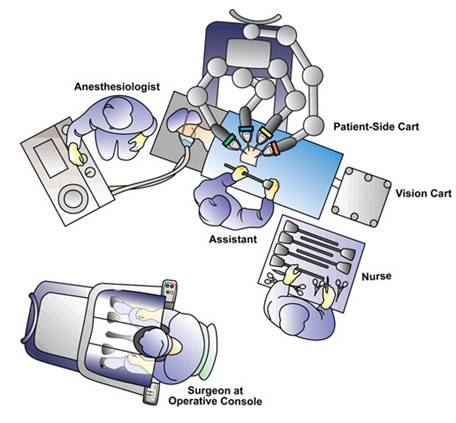
Podczas gdy operujący chirurg siedzi w odległości kilku stóp przy konsoli operacyjnej, zrobotyzowane oprzyrządowanie jest kontrolowane przez chirurga w czasie rzeczywistym z bardzo precyzyjnym skalowaniem ruchu (Rycina 4).
Chirurg kontroluje 2-3 wieloprzegubowe zrobotyzowane instrumenty, aby wykonać zadania dysekcji, kauteryzacji, cięcia i szycia (Rycina 5).

 Dodatkowo, chirurg kontroluje obiektyw stereoskopowy, który zapewnia trójwymiarowy obraz anatomii w wysokiej rozdzielczości. Nerka dotknięta chorobą jest następnie rozcinana i odsłaniana. Obszar niedrożności zostaje odsłonięty i wycięty. W przypadku krzyżujących się naczyń krwionośnych, naczynie(a) zostaje(ą) zachowane, a naprawa zostaje przeniesiona zza naczynia krwionośnego, aby zapobiec nawracającemu uciskowi i niedrożności. U pacjentów, u których w wyniku niedrożności UPJ rozwinęły się kamienie nerkowe, można je usunąć poprzez umieszczenie w nerce giętkiego teleskopu z ekstrakcją koszykową kamieni przed ponownym połączeniem moczowodu z miedniczką nerkową (Rycina 6).
Dodatkowo, chirurg kontroluje obiektyw stereoskopowy, który zapewnia trójwymiarowy obraz anatomii w wysokiej rozdzielczości. Nerka dotknięta chorobą jest następnie rozcinana i odsłaniana. Obszar niedrożności zostaje odsłonięty i wycięty. W przypadku krzyżujących się naczyń krwionośnych, naczynie(a) zostaje(ą) zachowane, a naprawa zostaje przeniesiona zza naczynia krwionośnego, aby zapobiec nawracającemu uciskowi i niedrożności. U pacjentów, u których w wyniku niedrożności UPJ rozwinęły się kamienie nerkowe, można je usunąć poprzez umieszczenie w nerce giętkiego teleskopu z ekstrakcją koszykową kamieni przed ponownym połączeniem moczowodu z miedniczką nerkową (Rycina 6).
Końce moczowodu i miedniczki nerkowej są spatulowane i ponownie połączone przy użyciu szwów, aby umożliwić szerokie połączenie. Na końcu operacji umieszcza się dren, który jest zwykle usuwany w ciągu 24-48 godzin. Wszczepiony stent moczowodowy jest utrzymywany przez cztery tygodnie, a następnie usuwany w klinice podczas wizyty pooperacyjnej.
Potencjalne ryzyko i powikłania
Jak w przypadku każdej większej operacji, powikłania, choć rzadkie, mogą wystąpić w przypadku laparoskopowej pyeloplastyki. Potencjalne ryzyko i powikłania tej operacji obejmują, ale nie są ograniczone do następujących czynników:
- Krwawienie: Utrata krwi podczas tej procedury jest zwykle mniejsza niż 100 cc z rzadką potrzebą transfuzji krwi (<2% pacjentów). Jeśli jest Pan/Pani zainteresowany/a autologiczną transfuzją krwi (oddaniem własnej krwi) przed zabiegiem, musi Pan/Pani poinformować o tym swojego chirurga. Można to zorganizować lokalnie w Gainesville, FL w Civitan Regional Blood center lub w lokalnym Czerwonym Krzyżu.
- Zakażenia: Chociaż pacjentom podaje się antybiotyki dożylne o szerokim spektrum działania bezpośrednio przed operacją, nadal mogą wystąpić infekcje dróg moczowych i nacięć skóry, ale są one rzadkie. W przypadku wystąpienia jakichkolwiek oznak lub objawów infekcji po zabiegu (gorączka, drenaż lub zaczerwienienie wokół nacięć, częstość oddawania moczu/dyskomfort, ból) prosimy o natychmiastowy kontakt.
- Nawrót niedrożności nerek: Chociaż bardzo skuteczna, robotyczna pyeloplastyka jest związana z < 5-10% ryzykiem nawrotu niedrożności. Jeśli niedrożność nawraca, często może być konieczna procedura endoskopowa z użyciem lasera w celu „wycięcia” tkanki bliznowatej z wnętrza moczowodu. W przypadku pacjentów, u których niedrożność wiąże się z przewlekłym bólem, niektóre badania sugerują, że ból może nigdy nie ustąpić, nawet jeśli nerka nie jest już niedrożna. W tych rzadkich okolicznościach środki zachowawcze, takie jak przewlekłe leki przeciwbólowe lub stentowanie, mogą nie działać i czasami wymagane jest usunięcie nerki (tj. nefrektomia).
- Utrzymujący się ból: Niektórzy pacjenci poddani robotycznej pyeloplastyce będą nadal odczuwać przewlekły ból nerki pomimo ustąpienia niedrożności.
- Wyciek moczu: Sporadycznie z zespolenia może wyciekać mocz od 24 godzin do kilku tygodni po operacji. Jeśli wystąpi wyciek moczu, dren pozostanie na miejscu do czasu zagojenia, a zazwyczaj pacjenci będą wymagać założenia stentu moczowodowego i cewnika Foleya (cewnik do pęcherza moczowego), aby umożliwić całkowite odbarczenie dróg moczowych w celu zachęcenia do samoistnego zamknięcia wycieku.
- Uszkodzenie sąsiednich tkanek/narządów: Chociaż rzadko, sąsiednie narządy i tkanki mogą zostać uszkodzone w wyniku operacji. Dotyczy to okrężnicy, jelita grubego, struktur naczyniowych, nerwów, mięśni, śledziony, wątroby, trzustki i pęcherzyka żółciowego. Jeśli dojdzie do uszkodzenia wnęki płuca, może być konieczne założenie małej rurki do klatki piersiowej w celu odprowadzenia powietrza, krwi i płynu z okolic płuca, co umożliwi jego rozprężenie i prawidłową pracę. W rzadkich przypadkach, dalsze operacje mogą być wymagane do rozwiązania nieoczekiwanych urazów sąsiednich narządów.
- Przepuklina wcięcia: Ze względu na małe nacięcia laparoskopowe, przepukliny w tych miejscach mogą się rzadko rozwijać. Ponadto większe nacięcia są starannie zamykane przed zakończeniem operacji, aby zminimalizować ryzyko wystąpienia przepuklin.
- Całkowite usunięcie nerki: W bardzo rzadkich przypadkach mogą zaistnieć okoliczności, które mogą skłonić Twojego chirurga do usunięcia całej nerki w czasie operacji. Należą do nich nadmierne krwawienie lub guz pojawiający się w obrębie nerki, który nie został doceniony w przedoperacyjnych badaniach obrazowych. W takich przypadkach nerka może być na ogół bezpiecznie usunięta za pomocą operacji robotowej lub laparoskopowej i często nie wymaga konwersji do operacji otwartej.
- Konwersja do operacji otwartej: W rzadkich przypadkach powikłań lub z powodu trudności w wykonaniu dysekcji za pomocą chirurgii robotowej, czasami wymagana jest konwersja do operacji otwartej. Może to spowodować większe standardowe otwarte nacięcie i prawdopodobnie dłuższy okres rekonwalescencji.
Czego należy się spodziewać po zabiegu
Bezzwłocznie po zabiegu zostanie Pan/Pani zabrany/a do sali pooperacyjnej, a następnie przeniesiony/a do pokoju szpitalnego, gdy będzie Pan/Pani w pełni przytomny/a i przytomna.
- Ból pooperacyjny: Chociaż większość pacjentów w pierwszych kilku dniach po operacji odczuwa łagodny ból w miejscach nacięcia, jest on na ogół dobrze kontrolowany przez zastosowanie dożylnych leków przeciwbólowych, pompy znieczulającej sterowanej przez pacjenta lub doustnych leków przeciwbólowych podawanych przez pielęgniarkę. Może wystąpić niewielki przemijający ból ramienia (1-2 dni) związany z gazem dwutlenku węgla używanym do nadmuchiwania brzucha podczas operacji laparoskopowej.
- Nudności: Nudności są powszechne po każdej operacji, szczególnie związanej ze znieczuleniem ogólnym. Są one zazwyczaj przejściowe i kontrolowane przez leki, które mogą być podawane w zależności od potrzeb przez pielęgniarkę.
- Cewnik moczowy: Cewnik moczowy (zwany również cewnikiem Foleya) jest umieszczany w celu opróżnienia pęcherza moczowego w czasie operacji, kiedy Pan/Pani śpi. Ma to na celu monitorowanie oddawania przez Panią/Pana moczu przez pierwszą dobę po operacji. Jest on zazwyczaj usuwany przez pielęgniarkę, kiedy zacznie Pan/Pani wygodnie chodzić. Nierzadko przez kilka dni po operacji, gdy cewnik jest na swoim miejscu, mocz będzie zabarwiony krwią.
- Drenaż boczny: Mała, przezroczysta rurka lub dren zostanie umieszczony podczas operacji, wychodząc z boku bocznej części Twojego boku. Wydzielina drenu będzie zabarwiona krwią, ale powinna być minimalna. Dren służy przede wszystkim do identyfikacji nadmiernego krwawienia lub wycieku moczu z miejsca zespolenia miedniczki nerkowej z moczowodem. Dren jest zwykle usuwany w dniu wypisu ze szpitala, jeśli ilość wydalanego moczu pozostaje niska.
- Stent moczowodowy: W przypadku wszystkich pyeloplastyk zostanie umieszczona mała plastikowa, elastyczna rurka zwana stentem moczowodowym. Stent służy do ułatwienia odpływu moczu z nerki i w dół do pęcherza moczowego, a nie z miejsca zespolenia. Około 4 tygodnie po operacji stent zostanie usunięty w gabinecie przez chirurga.
- Dieta: Dieta będzie powoli rozszerzana po operacji z płynów do pokarmów stałych, zgodnie z tolerancją. Często zdarza się, że apetyt będzie słaby przez okres do tygodnia
po operacji. Ponadto, funkcje jelitowe są często spowolnione z powodu skutków operacji i znieczulenia ogólnego. Z tych dwóch powodów zalecamy przyjmowanie doustnie tylko niewielkich ilości płynów, dopóki nie zaczniesz oddawać stolca i nie wróci Ci apetyt. W międzyczasie, cewnik dożylny zapewni niezbędne nawodnienie organizmu w miarę poprawy przyjmowania płynów drogą doustną. - Zmęczenie: Zmęczenie jest dość powszechne po operacji i powinno ustąpić w ciągu kilku tygodni po zabiegu.
- Spirometria inkrementalna: Pacjent będzie musiał wykonywać bardzo proste ćwiczenia oddechowe, które pomogą zapobiec infekcjom dróg oddechowych dzięki zastosowaniu urządzenia do spirometrii bodźcowej (ćwiczenia te zostaną wyjaśnione pacjentowi przez personel pielęgniarski podczas pobytu w szpitalu). Kaszel i głębokie oddychanie jest ważną częścią rekonwalescencji i pomaga zapobiegać zapaleniu płuc i innym powikłaniom płucnym.
- Poruszanie się: W wieczór po operacji bardzo ważne jest, aby wstać z łóżka i zacząć chodzić pod nadzorem pielęgniarki lub członka rodziny, aby pomóc w zapobieganiu tworzeniu się skrzepów krwi w nogach. Można również oczekiwać, że wokół nóg i łydek zostaną owinięte urządzenia do sekwencyjnego ucisku (SCD), aby zapobiec tworzeniu się w nogach zakrzepów krwi zwanych zakrzepicą żył głębokich. W dniach po operacji zaleca się pacjentom chodzenie co najmniej 4-6 razy dziennie po korytarzach. Służy to dalszemu zmniejszeniu zmiany zakrzepicy żył głębokich i przyspiesza powrót funkcji jelit.
- Zaparcia/skurcze gazowe: W wyniku znieczulenia przez kilka dni po operacji mogą występować ospałe jelita. Zwykle podaje się czopki i środki zmiękczające stolec, aby pomóc w rozwiązaniu tego problemu. Przyjmowanie łyżeczki oleju mineralnego codziennie w domu również pomoże zapobiec zaparciom. Narkotyczne leki przeciwbólowe mogą również powodować zaparcia, dlatego zachęca się pacjentów do odstawienia wszelkich narkotycznych leków przeciwbólowych tak szybko po operacji, jak tylko jest to tolerowane.
- Pobyt w szpitalu: Długość pobytu w szpitalu po wykonaniu robotowej pyeloplastyki wynosi zazwyczaj 1 dzień.
Czego należy się spodziewać po wypisie ze szpitala
- Kontrola bólu: U większości pacjentów konieczne może być stosowanie przez jeden do dwóch dni doustnych leków przeciwbólowych o działaniu narkotycznym, po czym zwykle wystarcza Tylenol Extra Strength, aby opanować ból. Ponownie, środki narkotyczne powinny być ograniczone do minimum, aby uniknąć zaparć i nadmiernego uspokojenia.
- Kąpiel pod prysznicem: Pacjenci mogą brać prysznic natychmiast po wypisie ze szpitala, pozwalając, aby ich nacięcia się zamoczyły. Po wyjściu spod prysznica należy osuszyć miejsca nacięcia i unikać stosowania ciężkich kremów lub balsamów. W pierwszych 2 tygodniach odradza się kąpiele w wannie lub w jacuzzi, ponieważ pozwala to na długotrwałe moczenie nacięć i zwiększa ryzyko infekcji. Po powrocie ze szpitala do domu można wziąć prysznic. Miejsca ran mogą być mokre, ale należy je osuszyć natychmiast po wzięciu prysznica. Chirurg może zdecydować się na umieszczenie na skórze „kleju” chirurgicznego po zamknięciu rany. Działa on jako bariera dla infekcji i z czasem odpadnie. Alternatywnie, taśma klejąca, zwana Steri-strips, może być umieszczona w poprzek nacięcia. Można je usunąć tydzień po zabiegu. Szwy znajdujące się pod skórą rozpuszczą się w ciągu 4-6 tygodni.
- Aktywność: Zdecydowanie zaleca się chodzenie 4-6 razy dziennie przez pierwsze dwa tygodnie po operacji po równej powierzchni, ponieważ długotrwałe siedzenie lub leżenie może zwiększyć ryzyko zapalenia płuc i zakrzepicy żył głębokich. Dopuszczalne jest wchodzenie po schodach. Przez okres do 4 tygodni po zabiegu nie należy dźwigać ani wykonywać ciężkiego wysiłku. Pacjenci mogą rozpocząć prowadzenie samochodu po odstawieniu narkotycznych leków przeciwbólowych i uzyskaniu pełnego zakresu ruchu w talii. Większość pacjentów może powrócić do pełnej aktywności, w tym do pracy, średnio 3-4 tygodnie po operacji.
- Dieta: Pacjenci mogą wznowić regularną dietę zgodnie z tolerancją. Jednym ze znaków ostrzegających pacjenta o tym, kiedy można podjąć próbę stosowania regularnej diety, jest rozpoczęcie oddawania stolca.
- Wizyta kontrolna: Pacjenci powinni umówić się na wizytę kontrolną u chirurga, kontaktując się z UF Health Urology – Medical Plaza pod numerem 352-265-8240 w celu umówienia się na usunięcie stentu moczowodowego 4 tygodnie po operacji. Twój chirurg poinformuje Cię o terminie i harmonogramie wizyt w klinice po operacji.
- Wyniki patologii: Wyniki patologii z operacji są zazwyczaj dostępne w ciągu tygodnia po operacji. Wyniki zostaną omówione z pacjentem telefonicznie lub bezpośrednio w gabinecie podczas wizyty kontrolnej w klinice.
Często zadawane pytania (FAQ)
Jaka jest korzyść z zastosowania zrobotyzowanej pyeloplastyki w porównaniu z operacją otwartą?
Zrobotyzowana operacja w leczeniu objawowej niedrożności przewodu pokarmowego górnego ma znaczące korzyści dla pacjenta, w tym zmniejszenie utraty krwi i transfuzji, zmniejszenie bólu, krótszy pobyt w szpitalu, poprawę wyglądu i szybszy powrót do zdrowia w porównaniu z operacją otwartą. W związku z tym stała się ona standardem postępowania w chirurgicznym leczeniu niedrożności przewodu pokarmowego. Opublikowane wyniki laparoskopowej pyeloplastyki wydają się porównywalne z wynikami otwartej pyeloplastyki pod względem ustąpienia niedrożności i objawów.
Dlaczego warto używać robota do tej operacji?
Na Uniwersytecie Florydy rutynowo używamy robota da Vinci do dopasowania rekonstrukcji i wykonania zespolenia. Zrobotyzowane nadgarstki robota da Vinci dają chirurgowi swobodę i zręczność ruchów, których nie można osiągnąć wyłącznie za pomocą prostych instrumentów laparoskopowych. Skutkuje to bardziej efektywnym zszywaniem i rozcinaniem podczas chirurgicznej naprawy niedrożności UPJ.
Czy istnieją potencjalne wady podejścia zrobotyzowanego w porównaniu z otwartym?
Na ogół nie ma żadnych szczególnych wad. Jednak niektóre sytuacje mogą dyktować konieczność wykonania zabiegu otwartego (patrz poniżej).
Jacy pacjenci nie są dobrymi kandydatami do zautomatyzowanej pyeloplastyki?
Pacjenci z wcześniejszą historią wielokrotnych i rozległych operacji brzusznych, w tym operacji nerki, mogą mieć nadmierne blizny wokół nerki i miedniczki nerkowej, a zatem mogą nie być idealnymi kandydatami do podejścia laparoskopowego. W takich przypadkach może być wymagane podejście otwarte. Pacjenci z takimi schorzeniami jak poważne choroby płuc i serca mogą nie być w stanie tolerować podejścia laparoskopowego ze względu na konieczność zastosowania znieczulenia ogólnego.
Co się stanie, jeśli wystąpią komplikacje i konieczna będzie konwersja do operacji otwartej?
Chociaż niezwykle rzadko, konwersja do operacji otwartej może być wymagana, jeśli napotkane zostaną trudności z dysekcją podczas podejścia robotycznego. Nasi chirurdzy są wyszkoleni w otwartych metodach chirurgicznych, jak również w laparoskopii i dlatego są dobrze przygotowani do ukończenia operacji w sposób otwarty, jeśli zajdzie taka potrzeba.
Jaki jest ogólny wskaźnik powodzenia zrobotyzowanej pyeloplastyki?
Sukces w zakresie całkowitego rozwiązania radiograficznego niedrożności wynosi około 90%, a złagodzenie objawów około 95%. Dla porównania, techniki endoskopowe, takie jak endopielotomia, wiążą się z 70-80% odsetkiem powodzenia. Rozszerzenie balonem niedrożności UPJ rzadko stanowi długoterminowe rozwiązanie tego problemu.
