Excited delirium syndrom er en almindelig, men dårligt karakteriseret skadestuepræsentation med en bred differentialdiagnose. Patienterne identificeres ofte i første omgang af politiet, men forsøg på at kontrollere personer, der oplever ExDS via fysisk, kemisk eller elektrisk fastholdelse, er forbundet med en overordentlig høj morbiditet og mortalitet.
Sag
En 25-årig mand præsenterer sig på skadestuen bragt ind af EMS for ændret mental status (AMS). Inden ankomsten afgiver paramedicinerne en radiorapportering om, at patienten blev fundet ophidset, opførte sig aggressivt og derefter klatrede op på ambulancens kølerhjelm. Det blev bemærket, at han var ekstremt stærk og vanskelig at holde fast. Paramedicinerne indgav 5 mg midazolam intramuskulært og var i stand til at fastholde ham fysisk, men ved ankomsten var han fortsat ekstremt ophidset, råbte og smækkede sig selv mod bårens sidebjælker. Han svarer ikke på nogen spørgsmål, og hans tale er meningsløs. Ved undersøgelsen er patienten tydeligt tremuløs, varm ved berøring, med myokloniske ryk og bruxisme. Der er konstateret omfattende overfladiske hudafskrabninger på hans mave, thorax og ekstremiteter. Han er for ophidset til at få de første vitale værdier. Hvad er dine næste skridt?
Baggrund
Excited delirium syndrome (ExDS) er en almindelig, men dårligt karakteriseret ED præsentation med en bred differentialdiagnose. Det er beskrevet i litteraturen i mere end 100 år1 , og man antager, at det involverer katekolaminergisk overskud, der involverer endogene stressrelaterede katekolaminer, eksogene katekolaminergiske lægemidler2 og/eller overstimulering af dopamin- og NMDA-glutamatreceptorer i forbindelse med psykiatrisk eller organisk medicinsk sygdom. Årsagerne kan groft sagt grupperes i metaboliske/endokrine, neurologiske, infektiøse, toksikologiske og psykiatriske ætiologier (tabel 1).
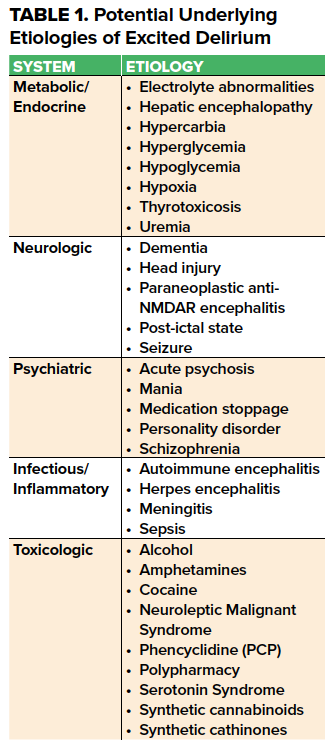
Det mest almindelige blandt disse er den samtidige tilstedeværelse af akut lægemiddelforgiftning, især sympathomimetika, og historie med psykisk sygdom med psykotiske træk. Forekomsten af ExDS varierer meget, og den stigende forekomst i 1980’erne3 hænger sammen med øget brug af kokain4 , amfetamin og phencyclidin. For nylig er syntetiske katinoner og cannabinoider blevet inddraget.5,6
Patienterne identificeres ofte i første omgang af de retshåndhævende myndigheder. Interventioner fra retshåndhævende myndigheder for at kontrollere personer med ExDS ved hjælp af fysisk, kemisk eller elektrisk fastholdelse er forbundet med en overordentlig høj sygelighed og dødelighed; ExDS er involveret i mere end 3 % af politiets indgreb, der involverer brug af magt, er forbundet med mere end 10 % af dødsfald i politiets varetægt, og mellem 38 % og 86 % af ExDS-relateret dødelighed er sket i politiets varetægt, især i forbindelse med politiets tvangsmetoder og/eller positionel asfyksi.2
EksDS indebærer i sig selv en ekstremt høj dødelighedsrisiko, idet ca. 2/3 af ExDS-patienterne dør i det præhospitale miljø7 i fravær af større traumer, fysisk fastholdelse eller politiindgreb. Dødeligheden er stærkest forbundet med respirationsdepression, alvorlig hypertermi, acidæmi eller en kombination heraf.8 Af disse har dyb hypertermi den stærkeste forbindelse med dødelighed:9 ekstreme kernetemperaturer kan ændre blod-hjernebarrierens permeabilitet, bidrage til proteinfejlfunktion eller nedbrydning og potensere glutamatinduceret neurotoksicitet.10
Differentialdiagnose
Der findes endnu ingen universelt anerkendt definition på ExDS. Den oprindelige beskrivelse udviklede sig ud fra post mortem-identifikation baseret på anamnese og var en omfattende betegnelse, der blev anvendt på tværs af mange medicinske og juridiske sammenhænge. I en hvidbog fra 2009 beskrev American College of Emergency Physicians ExDS som en delmængde af AMS og anbefalede, at på trods af den kliniske enheds uklarhed bør de fremtrædende træk ved anamnesen kombineres med differentialdiagnosen for almindelige årsager til AMS for at beskrive præsentationen. ExDS er blevet beskrevet som “et syndrom af usikker ætiologi karakteriseret ved delirium, agitation og hyperadrenerge autonom dysfunktion” med “karakteristiske symptomer på bizar og aggressiv adfærd, råben, paranoia, panik, vold mod andre, uventet fysisk styrke og hypertermi. “1 ExDS-patienter præsenterer sig typisk med en kombination af agitation, forhøjet smertetolerance, takypnø og diaphorese; disse patienter har en tilbøjelighed til at udvikle alvorlig acidæmi med progression til pludseligt hjertestop.11 De fælles præsentationstræk ved syndromet og det brede overlap med andre tilstande gør det nødvendigt at undersøge andre underliggende ætiologier, som anført i tabel 1.
Håndtering
Håndteringen er skræddersyet til patientens præsentation og bør være centreret om 4 søjler for evidensbaseret pleje: kontrol af agitation, korrektion af hypertermi, undgåelse af acidose og undersøgelse af den underliggende ætiologi (tabel 1).
Da positionel asfyxi, respirationsdepression, alvorlig hypertermi, acidose og/eller katekolamininducerede dødelige arytmier12 kan fremskynde et kardiovaskulært kollaps, bør disse forebygges og håndteres aggressivt. Disse søjler gælder både i det præhospitale miljø og på skadestuen, da hurtig genkendelse og bevidst, hensigtsmæssig behandling af præhospitale behandlere kan mindske skaderne og forhindre dårlige resultater. Mange ambulancetjenester har specifikke protokoller til håndtering af ExDS, som ofte understreger vigtigheden af sikker positionering og hurtig sedation med benzodiazepiner og/eller ketamin. Hvis det ikke udtrykkeligt er defineret i protokollen, bør de præhospitale tjenesteydere prioritere disse fremgangsmåder i praksis, idet de erkender, at ExDS-patienter er eller har potentiale til at blive kritisk syge meget hurtigt. En tidlig identifikation af EMS-personale kan mindske risikoen for pludselig død, advare det modtagende ED-personale og hjælpe retsmedicinere med at forstå præsentationen bedre og identificere sandsynligheden for, at patienten oplevede ExDS.13
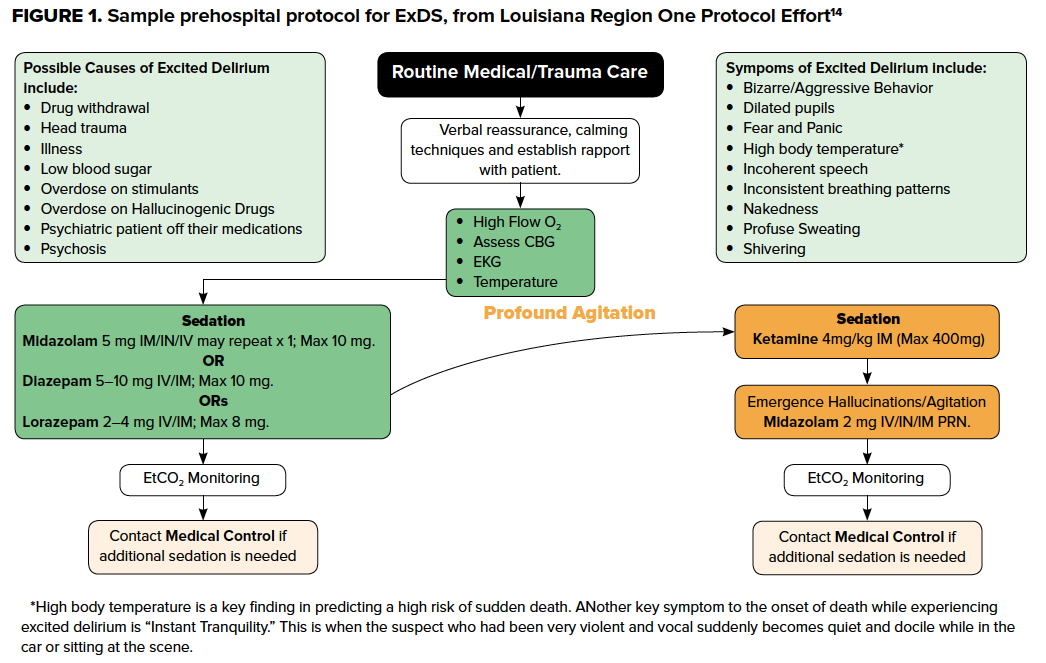
Kontrol af agitation
Konsensusanbefalinger for den farmakologiske behandling af AMS er at behandle den underliggende ætiologi først og derefter behandle adfærdsmæssige symptomer. ExDS er imidlertid kendetegnet ved en farlig agiteret tilstand, der næsten altid kræver sedation.2 Alvorlig agitation kan udelukke IV-adgang eller laboratorier tidligt i patientmødet. Som sådan bør de indledende mål for den udifferentierede ExDS-patient være at give hurtig og effektiv sedation, samtidig med at patienten fastholdes i en sikker stilling. Efter mange dødsfald på hospitalet af patienter, der var fastspændt, har Joint Commission og mange hospitalspolitikker udarbejdet specifikke krav til sikker fysisk fastspænding. Disse omfatter hyppig personlig revurdering af nødvendigheden af fastholdelse for at minimere den mekaniske fastholdelsestid. Vigtige principper ved fastholdelse af en patient omfatter undgåelse af tryk på ansigt, hals og bryst, hvilket ville føre til kvælning, respiratorisk eller metabolisk acidose og død. Ligeledes kan ExDS være sekundær til hypoxi, og det er at foretrække at anbringe en ikke-rebreather med 100 % ilt, da den fungerer som en spytmaske. Derudover er det ofte nødvendigt at anvende 4- eller 5-punktsbindinger, hvor patienten placeres i rygliggende stilling med hovedet af sengen hævet til 30°, mens den ene af patientens arme fastholdes over hovedet og den anden under taljen.
Mens de traditionelle grundpiller til farmakologisk behandling af agitation omfatter benzodiazepiner (især lorazepam og midazolam), antihistaminer som diphenhydramin og antipsykotika, er der mange ulemper ved disse lægemidler hos ExDS-patienten (Tabel 2). Da progression til kardiovaskulært kollaps i høj grad er forbundet med hypertermi, respiratorisk depression og acidæmi, bør farmakologiske valg i forbindelse med sedation af patienter med ExDS supplere bestræbelserne på at modvirke disse ændringer i fysiologien, ikke forværre dem. I de seneste år har national mangel på IV diazepam og lorazepam15 sammen med en overvægt af beviser og leverandørernes præference tilskyndet til brug af ketamin til sedationsbehandling af ExDS, med typiske doseringsintervaller angivet i tabel 2. Relativt råderum i både beregning og doseringsvej, hurtig virkning og nem progression fra sedation til forsinket eller hurtig sekvensinduktion og intubation gør ketamin til et godt primærvalg til ExDS-patienter med eller uden IV-adgang.16 En anden fordel ved ketamin er, at det bevarer patientens luftvejsreflekser, så de kan fortsætte den spontane vejrtrækning. Selv om de fleste ketamin-sedierede patienter ikke kræver aggressiv luftvejsbehandling, bør man være opmærksom på patientens luftveje samt overvåge for proceduremæssig sedation hos alle ExDS-patienter, der behandles med ketamin.
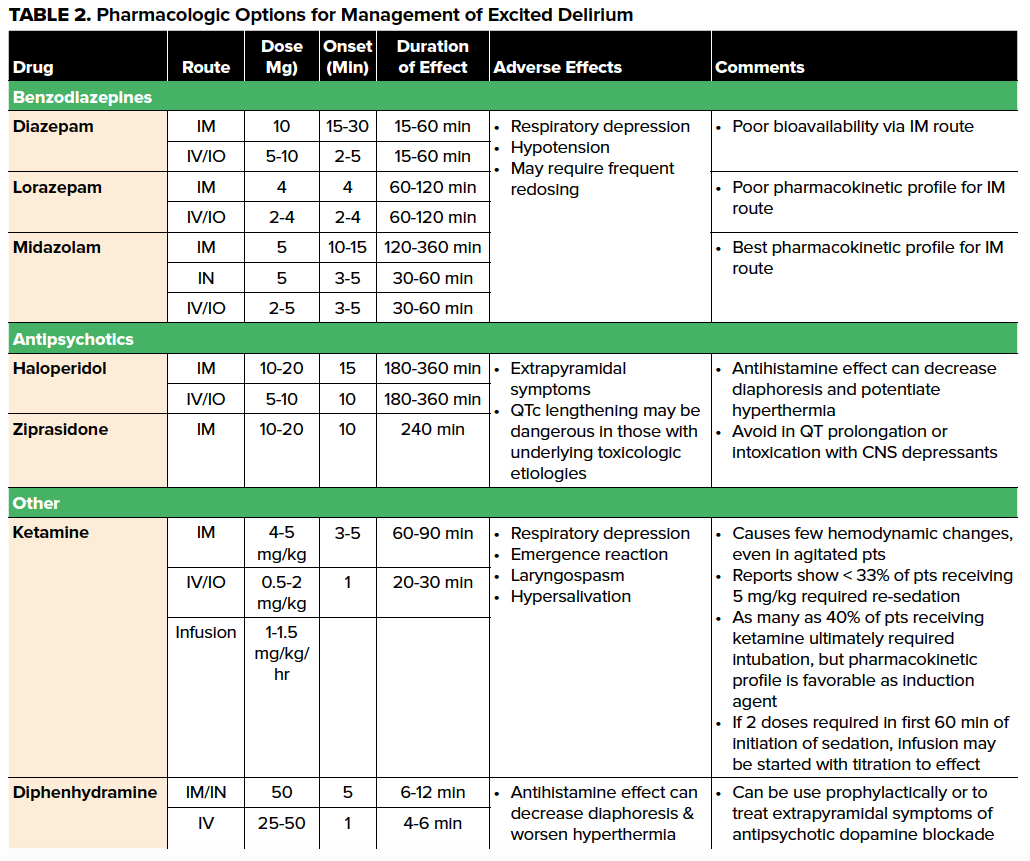
Korrektion af hypertermi
Håndtering af hypertermi er et vigtigt princip i ExDS-behandling og bør iværksættes umiddelbart efter kontrol af agitation. Temperaturstyring i ExDS svarer til den, der anvendes i forbindelse med miljømæssig hypertermi, og kan omfatte fjernelse af tøj, passiv ekstern køling, tvungen luftkøling, tæppesystemer og kolde IV-væsker.
Undgåelse af acidose
Undgåelse af enhver acidose er vigtig og kan være sekundær til en række forskellige ætiologier, herunder hypoperfusion, rhabdomyolyse og respirationsdepression. Som en del af den indledende undersøgelse bør der udtages venøse eller arterielle blodgasser for at vurdere underliggende syre/baseforstyrrelser. Behandlingen bør være målrettet mod den underliggende patologi og kan omfatte intravenøs væskeoplivning eller respiratorisk støtte. I tilfælde af en ExDS-patient, der behandles med sedation, herunder ketamin, er det nødvendigt med end-tidal CO2-monitorering (etCO2) for at overvåge respirationshastigheden, -dybden og tilstrækkeligheden af respirationen.
Undersøgelse af underliggende ætiologi
Når patienten er blevet stabiliseret og sederet, bør udredningen styres af den fysiske undersøgelse og anamnese. En fuldstændig fysisk undersøgelse er afgørende – patienter med ExDS kan have betydelige underliggende skader, og forsøg på at fastholde dem kan forværre eventuelle allerede eksisterende traumer. De indledende undersøgelser bør omfatte blodglukose, CBC, BMP og toksikologiske screeninger for eventuelle medpatienter. Overvej CPK, hvis der er mistanke om rhabdomyolyse, blodkulturer og/eller LP, hvis der er bekymring for sepsis og/eller septisk meningitis. Der kan foretages billeddannelse for at undersøge eventuelle underliggende traumer.
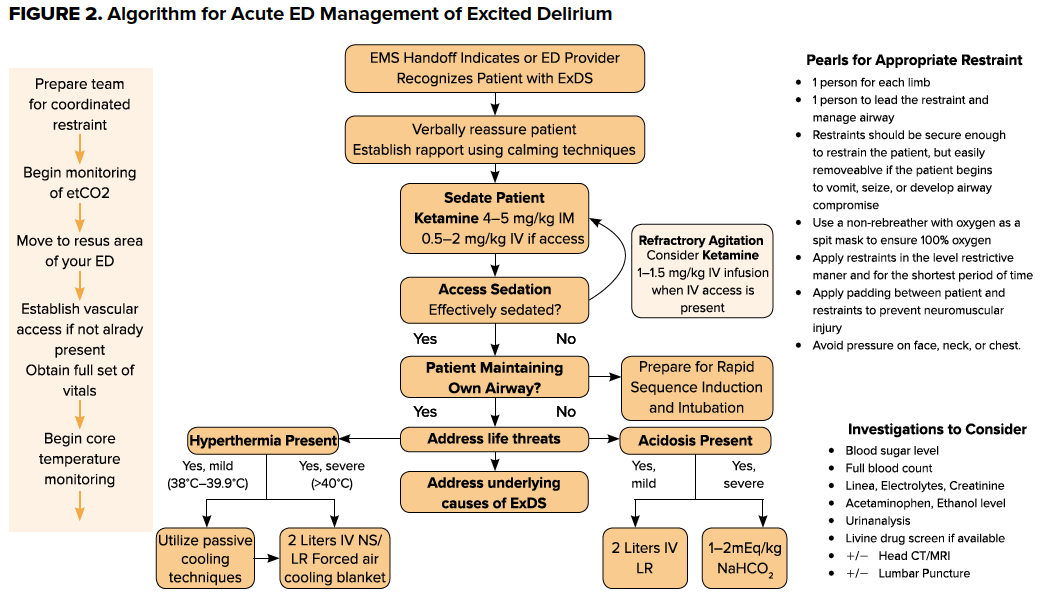
Sagens konklusion
Efter overførsel til båren på skadestuen blev patienten anbragt i 4-punkts blød fastspænding med en nonrebreather og 100 % ilt med assistance fra hospitalets vagthavende; 5 mg/kg ketamin IM blev administreret med betydelig reduktion af agitationen. Patienten blev anbragt på etCO2 og bragt til genoplivningsafdelingen til tæt overvågning. Han viste sig at være takykardi med en puls på 150, hypertensiv på 150/94 og hypertermisk ved 39,6° C. End-tidal viste 38 mmHg CO2 og 20 respirationer/minut. Laboratorierne viste ingen abnormiteter. Der blev anbragt kolde pakker på axilla og lysken, og der blev givet 2 l afkølet laktatringers IV med forbedring af temperaturen.
Baseret på den fysiske undersøgelse og anamnese var der bekymring for ophidset delirium sekundært til et ukendt sympathomimetisk middel med hallucinogene egenskaber, og patienten blev indlagt på intensivafdelingen med understøttende pleje.
Patientens ophidsede delirium forsvandt på hospitalsdag 2, og han blev overført til den stationære psykiatri med henblik på fortsat observation. Han blev udskrevet på dag 4 med henvisning til psykiatriske tjenester og støtte til stofmisbrug.
1. Mash D. Excited Delirium og pludselig død: En syndromal lidelse i den yderste ende af det neuropsykiatriske kontinuum. Front Physiol. 2016;7;7:435.
2. Gonin P, Beysard N, Yersin B, Carron PN. Excited delirium: en systematisk gennemgang. Acad Emerg Med. 2018;25(5):552-565.
3. Vilke GM, DeBard ML, Chan TC, et al. Excited Delirium Syndrome (ExDS): definering baseret på en gennemgang af litteraturen. J Emerg Med. 2012;43(5):897-905.
4. Wetli CV, Fishbain DA. Kokaininduceret psykose og pludselig død hos rekreative kokainbrugere. J Forensic Sci. 1985;30(3):873-880.
5. Atis SE, Yilmaz G, Bozan O, Cekmen B. A Terrifying Drug Threats the Streets (Et frygtindgydende stof truer gaderne): Flakka – en sagsrapport. J Mol Imag Dynamic. 2018;8(1):142.
6. Prosser JM, Nelson LS. Toksikologi af badesalte: en gennemgang af syntetiske katinoner. J Med Toxicol. 2012;8(1):33-42.
7. Gottlieb M, Long B, Koyfman A. Approach to the Agitated Emergency Department Patient. J Emerg Med. 2018;54(4):447-457.
8. Otahbachi M, Cevik C, Bagdure S, Nugent K. Excited delirium, restraints, and unexpected death: a review of pathogenesis. Am J Forensic Med Pathol. 2010;31(2):107-112.
9. Mash DC. Excited Delirium and Sudden Death: En syndromal lidelse i den yderste ende af det neuropsykiatriske kontinuum. Front Physiol. 2016;7;7:435.
10. Plush T, Shakespeare W, Jacobs D, Ladi L, Sethi S, Gasperino J. Cocaine-induced agitated delirium: a case report and review. J Intensive Care Med. 2015;30(1):49-57.
11. DeBard ML, Adler J, Bozeman W, Chan T, et al: ACEP Excited Delirium Task Force. Hvidbogsrapport om Excited Delirium Syndrome. 2009.
12. Death S. BET 1: Excited delirium syndrom og pludselig død. Emerg Med J. 2013;30(11):958-960.
13. Vilke GM, Bozeman WP, Dawes DM, Demers G, Wilson MP. Excited delirium syndrom (ExDS): Behandlingsmuligheder og overvejelser. J Forensic Leg Med. 2012;19(3):117-121.
14. City of New Orleans. Region One Protocol Effort. Staten Louisiana. 2013.
15. Tassey T. Slut med Ativan?! The Drug Shortage Crisis in the U.S. EM Resident. 2016;43(1):28-29.
16. Mankowitz SL, Regenberg P, Kaldan J, Cole JB. Ketamin til hurtig sedation af agiterede patienter i præhospitale og akutmodtagelserne: A Systematic Review and Proportional Meta-Analysis. J Emerg Med. 2018;55(5):670-681.
