Patofisiologia
Le sindromi di intolleranza ortostatica si riferiscono a sintomi in cui la posizione eretta (più spesso il movimento dalla posizione seduta o sdraiata alla posizione eretta) causa ipotensione arteriosa sintomatica. Le sindromi da intolleranza ortostatica si verificano quando il sistema nervoso autonomo è incapace e non riesce a rispondere alle sfide imposte dalla posizione eretta.
Una seconda causa importante è la “deplezione di volume” in cui il sistema nervoso autonomo non è di per sé squilibrato, ma non è in grado di mantenere la pressione sanguigna a causa della diminuzione del volume circolante (1).
Il fallimento autonomo indotto dai farmaci è probabilmente la causa più frequente di intolleranza ortostatica. I diuretici e i vasodilatatori causano un impoverimento del volume centrale; gli antidepressivi triciclici, le fenotiazine, gli antistaminici, la levodopa (malattia di Parkinson) e gli inibitori MAO esercitano un’azione diretta sul sistema nervoso centrale. Gli effetti dell’alcool includono sia azioni acute dirette sul sistema nervoso centrale che la deplezione del volume centrale.
L’insufficienza autonomica primaria comprende le malattie degenerative primarie del sistema nervoso centrale. Si verifica nella mezza età o più tardi. Nell’Insufficienza Autonomica Pura (PAF) gli altri sistemi neurologici non sono mai colpiti, ma nell’Atrofia del Sistema Multiplo (MSA) i sintomi parkinsoniani, piramidali e/o cerebellari si presentano ad un certo punto della malattia.
L’insufficienza autonoma secondaria indica un danno al sistema nervoso autonomo causato da altre malattie. Questo può verificarsi attraverso molti disturbi, ma in termini numerici i disturbi più importanti sono probabilmente il diabete mellito, l’insufficienza renale o epatica e l’abuso di alcol.
La sindrome da tachicardia ortostatica posturale è una forma più lieve di disautonomia idiopatica parziale periferica in cui l’incapacità del sistema nervoso autonomo di rispondere alla posizione eretta è parzialmente contrastata da una tachicardia compensatoria. Il meccanismo non è completamente noto; è stato suggerito un maggiore deflusso simpatico al cuore rispetto ai distretti periferici o un’ipersensibilità beta-adrenergica cardiaca (2,3). Esistono somiglianze tra la sindrome da tachicardia ortostatica posturale e la sindrome da stanchezza cronica.
Questi disturbi differiscono dalle sincopi riflesse neuralmente mediate per l’assenza di bradicardia vagale che di solito caratterizza il riflesso vasovagale. Inoltre, contrariamente alle altre sindromi di intolleranza ortostatica in cui c’è una mancata risposta del sistema nervoso autonomo alla posizione eretta, nelle sincopi riflesse si pensa generalmente che un riflesso “iperattivo” sia innescato da vari stimoli, tra cui la posizione eretta è uno dei più importanti. Tuttavia, nel contesto clinico, esiste una certa sovrapposizione tra le due condizioni e una reazione vasovagale può essere il risultato finale di un’ipotensione ortostatica iniziale.
Forme cliniche
I sintomi posturali più comuni (4) possono essere raggruppati in 7 voci: vertigini e presincope; disturbi visivi (tra cui sfocatura, cambiamenti di colore, white-out, graying-out, maggiore luminosità, oscuramento o annerimento e visione a tunnel); disturbi dell’udito (tra cui udito alterato, crepitii e tinnito); dolore al collo (regione occipitale/paracervicale e alle spalle), lombalgia o dolore precordiale; debolezza, fatica, letargia; palpitazioni e iperidrosi; sincope.
La sintomatologia è simile in tutte le forme di intolleranza ortostatica (vedi sotto) e le differenze sono dovute principalmente al diverso ritardo temporale tra l’alzarsi in piedi e l’ipotensione.
Classicamente, gli studi che si occupano di intolleranza ortostatica si sono concentrati su pazienti con ipotensione ortostatica rapida dovuta a insufficienza autonomica. La definizione comunemente usata è di una caduta della pressione sanguigna sistolica >20 mmHg o al di sotto di 90 mmHg entro 3 minuti, con sintomi di ipoperfusione cerebrale (5). Questa definizione proviene da un consenso progettato per essere utilizzato in pazienti con insufficienza autonomica. L’ipotensione ortostatica è più frequente al mattino. Tutti i fattori che aumentano il pooling venoso nell’arto inferiore, come, per esempio, il caldo o l’ingestione di alcol, peggiorano anche l’ipotensione ortostatica. Alcuni pazienti sviluppano una sindrome di ipertensione in posizione supina alternata a ipotensione in posizione eretta, probabilmente a causa di una ridotta vasidilatazione in posizione supina. La presenza di ipertensione supina e ipotensione in piedi rende il trattamento particolarmente impegnativo. Con la progressione della malattia, il paziente può sviluppare insufficienza cronotropa che determina una frequenza cardiaca relativamente costante durante il cambiamento di posizione o durante lo sforzo (Figura 1).
Figura 1. Test di inclinazione in un paziente con ipotensione ortostatica rapida dovuta a insufficienza autonomica primaria. Dall’alto in basso sono mostrate la curva della frequenza cardiaca e le curve della pressione sanguigna (sistolica, diastolica e media). C’è un’assenza di adattamento della pressione sanguigna alla posizione eretta. La pressione sanguigna diminuisce leggermente e progressivamente durante il test e il paziente ha gravi sintomi presincopali. La frequenza cardiaca è invariata, il che suggerisce il fallimento dell’adattamento cardiaco alla posizione eretta (insufficienza cronotropa)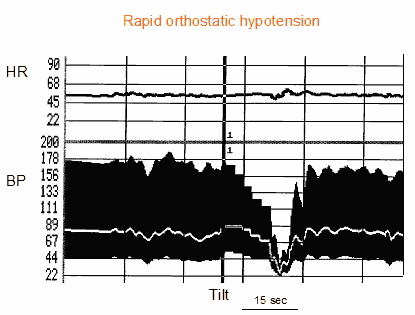
L’ipotensione ortostatica iniziale è definita come una diminuzione transitoria della pressione sistolica entro 15 s dalla posizione eretta >40 mmHg e la sua scomparsa entro 20-30 s. C’è un aumento immediato della frequenza cardiaca (6). Tutto il resto è normale. Un’altra conseguenza sono i sintomi di una breve sensazione di testa leggera accompagnata a volte da disturbi visivi quasi immediatamente dopo essersi alzati per una durata molto breve. È causata da una mancata corrispondenza temporale tra la portata cardiaca e la resistenza vascolare. Ci sono alcuni gruppi che sono particolarmente a rischio di ipotensione ortostatica iniziale. Il primo gruppo comprende pazienti giovani con un habitus astenico. Spesso questi pazienti hanno anche una tachicardia ortostatica posturale e una tendenza a svenire durante una prolungata permanenza in piedi. Non si sa se ulteriori fattori meccanici, come la compressione della vena cava mentre si sta in piedi, abbiano un ruolo. Un secondo gruppo di pazienti comprende quelli che assumono farmaci che interferiscono con i meccanismi vasocostrittori, come i beta-bloccanti o gli agenti bloccanti dell’efflusso simpatico e i farmaci psichiatrici (6).
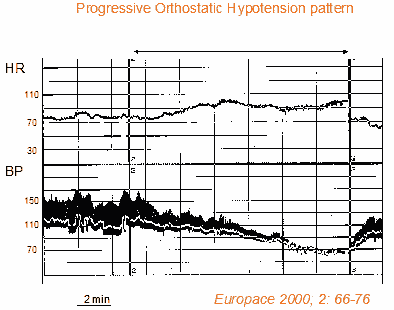
L’ipotensione ortostatica progressiva è una condizione diversa dalla classica insufficienza autonoma rapida. L’ipotensione ortostatica progressiva è caratterizzata da una lenta diminuzione progressiva della pressione sanguigna sistolica (insieme ad aumenti compensatori della frequenza cardiaca) all’assunzione di una posizione eretta. In genere questi pazienti rimangono inizialmente asintomatici dopo essere stati in piedi e sviluppano sintomi ipotensivi che causano intolleranza ortostatica dopo pochi minuti di permanenza in piedi. L’ipotensione ortostatica progressiva differisce anche dalle sincopi riflesse neuralmente mediate a causa dell’assenza di bradicardia vagale che di solito caratterizza il riflesso vasovagale. L’ipotensione ortostatica progressiva si osserva comunemente negli anziani a causa della compromissione legata all’età della vasocostrizione mediata dai barorefori e delle risposte cronotrope del cuore, nonché del deterioramento del riempimento diastolico del cuore. Questi pazienti hanno di solito una o più condizioni comorbide associate e sono in trattamento con farmaci vasoattivi (7,8). Questa forma di ipotensione ortostatica è frequentemente diagnosticata dal tilt test che mostra i tipici modelli di diminuzione della pressione arteriosa sistolica per diversi minuti (insieme ad aumenti compensatori della frequenza cardiaca) (Figura 2).
Figura 2. Tilt test in un paziente con ipotensione ortostatica progressiva. Dall’alto in basso sono mostrate la curva della frequenza cardiaca e le curve della pressione sanguigna (sistolica, diastolica e media). C’è un’assenza di adattamento della pressione sanguigna alla posizione eretta. La pressione sanguigna diminuisce leggermente e progressivamente durante il test e il paziente ha gravi sintomi presincopali. La frequenza cardiaca aumenta continuamente fino alla fine del test. Non c’è una chiara reazione vasovagale.
La sindrome da tachicardia ortostatica posturale colpisce principalmente le femmine (rapporto 5:1 con i maschi) di età compresa tra 15 e 50 anni. Questa forma differisce dall’ipotensione ortostatica progressiva perché l’aumento della frequenza cardiaca è maggiore e c’è meno diminuzione della pressione sanguigna (Figura 3). Pertanto, i sintomi più frequenti sono le palpitazioni e la debolezza. Una modesta attività fisica può amplificare molto la sintomatologia e anche limitare le più comuni attività quotidiane. A volte c’è iperventilazione, ansia, perdita di concentrazione e di memoria, tremori, disturbi della motilità gastrica e mal di testa, che possono erroneamente suggerire una diagnosi di disturbo di panico e stato ansioso cronico piuttosto che quella di sindrome da tachicardia ortostatica posturale. Dal momento che non c’è nessuna grave insufficienza autonomica, l’esame fisico è inconcludente e al paziente viene detto che “tutto è normale” (2,3).
Figura 3. Test di inclinazione in un paziente con sindrome di intolleranza ortostatica posturale (POTS). Dall’alto in basso sono mostrate le curve della frequenza cardiaca e della pressione sanguigna (sistolica, diastolica e media). Durante la fase passiva, la frequenza cardiaca aumenta fino a 135 bpm e c’è una leggera diminuzione della pressione sanguigna che indica un adattamento cardiovascolare incompleto alla posizione eretta; l’aumento della frequenza cardiaca compensa parzialmente la riduzione del flusso sanguigno causato dall’ipotensione e contribuisce a mantenere un flusso cerebrale sufficiente per evitare la sincope. In questa fase, il paziente presenta sintomi dovuti a lieve ipoperfusione cerebrale (vertigini, debolezza) e tachicardia (palpitazioni). La somministrazione di 0,4 mg di nitroglicerina (TNT) provoca un ulteriore aumento della frequenza cardiaca a 160 bpm e una diminuzione della pressione sanguigna a 90 mmHg. Questi cambiamenti emodinamici sono probabilmente l’innesco della seguente reazione vasovagale che è caratterizzata da una diminuzione della frequenza cardiaca (efflusso vagale) e un cambiamento improvviso nella pendenza della curva della pressione sanguigna (ritiro simpatico).
Gestione
Alcune cause (per esempio, deplezione di volume, indotta da farmaci) sono problemi transitori che rispondono al trattamento e non hanno conseguenze a lungo termine. Altre malattie che causano insufficienza autonomica primaria e secondaria hanno conseguenze a lungo termine e possono potenzialmente aumentare la mortalità – a seconda della gravità della malattia sottostante.
Nei pazienti anziani con ipotensione ortostatica, la prognosi è in gran parte determinata dalle malattie co-morbide (1). Va tenuto presente che nei disturbi disautonomici (al contrario delle sincopi riflesse), la sincope ipotensiva non è che un aspetto di una più ampia costellazione di sintomi relativi all’insufficienza autonomica. Il medico, quindi, non dovrebbe dare al paziente aspettative irrealistiche su quali sintomi possono o non possono essere eliminati. Sia il medico che il paziente devono essere consapevoli che questi disturbi possono essere di natura progressiva e che le terapie possono dover essere modificate nel tempo.
È ragionevole che tutti i pazienti ricevano consigli ed educazione sui fattori che influenzano la pressione sanguigna sistemica, come evitare improvvisi cambiamenti posturali a testa in su, stare fermi per un periodo di tempo prolungato, alte temperature ambientali (inclusi bagni caldi, docce), sforzi intensi, pasti abbondanti, alcol e farmaci con proprietà vasodepressive. Le registrazioni della pressione sanguigna ambulatoriale possono essere utili per identificare le circostanze (per esempio, l’ora del giorno) in cui la fluttuazione della pressione sanguigna è più grave. Queste registrazioni possono anche aiutare a identificare l’ipertensione supina / notturna nei pazienti trattati.
Principi di trattamento aggiuntivi usati da soli o in combinazione, sono appropriati da considerare su una base individuale del paziente:
- Espansione cronica del volume intravascolare incoraggiando un’assunzione di sale superiore al normale e l’assunzione di liquidi di 2-2,5 litri al giorno. Ulteriori opzioni includono l’uso di fludrocortisone a basso dosaggio (da 0,1 a 0,2 mg al giorno), e il sollevamento della testa del letto su blocchi per consentire l’esposizione gravitazionale durante il sonno.
- Un ulteriore beneficio può essere ottenuto con agenti che aumentano la resistenza periferica e riducono la tendenza allo spostamento gravitazionale verso il basso del volume centrale. Uno studio controllato ha dimostrato che la midodrina è superiore al placebo (9)
- Interessante, un certo numero di pazienti con insufficienza autonomica saranno anemici. Uno studio (10) ha dimostrato che le iniezioni sottocutanee di eritropoietina, mentre aumentano l’emocromo, producono anche aumenti drammatici della pressione sanguigna.
- Un recente studio clinico ha dimostrato che le manovre isometriche di contropressione delle gambe (incrocio delle gambe), o delle braccia (presa della mano e tensione delle braccia), sono in grado di indurre un aumento significativo della pressione sanguigna durante la fase dei sintomi imminenti, che permette al paziente di evitare o ritardare la perdita di coscienza nella maggior parte dei casi (11)
- Il razionale dell’uso del bendaggio compressivo elastico è di applicare una contropressione esterna ai letti capacitativi dell’addome e delle gambe per migliorare il ritorno venoso al cuore. Il bendaggio compressivo degli arti inferiori di 30-40 mmHg è efficace per evitare la caduta sistolica ortostatica del sangue e ridurre i sintomi nei pazienti anziani affetti da ipotensione ortostatica progressiva. Il trattamento domiciliare basato su calze elastiche per le gambe autosomministrate sembra fattibile, sicuro e ben accettato dalla maggior parte dei pazienti (7).
Il contenuto di questo articolo riflette l’opinione personale dell’autore/i e non è necessariamente la posizione ufficiale della Società Europea di Cardiologia.
