
数百万人のアメリカ人が角膜屈折矯正手術を受けています。 これらの人々が年齢を重ねるにつれ、今、白内障を発症し始めているのです。 これらの患者は、以前は光学機器の使用を減らすための措置をとっていたため、術後の白内障手術への期待は、一般的な患者のそれよりもはるかに高いのが普通です。
いくつかの要因によって、術後の角膜屈折症患者の正確な屈折結果を得ることがはるかに難しくなっています。 主な問題:屈折矯正手術後の角膜度数の測定は難しいので、このようなケースでは眼内レンズの度数の計算がより複雑になってしまいます。
オプトメトリストは、何が屈折矯正手術後の計算を難しくしているかを理解し、術後の屈折矯正患者が白内障になったときに必要となる情報を得られるよう、援助するための措置を講じる必要があります。 この情報を持っていれば、患者の白内障外科医は、患者のIOLパワーのより正確な計算を達成しやすくなります。
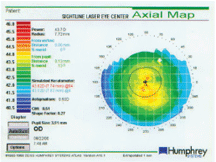
この図は、シミュレーションKによる術前の患者のトポグラフィーを示しており、手動のKと非常に近くなっています。
増大する問題
調査会社Market Scope LLCによると、1995年末に食品医薬品局がレーシックを承認して以来、710万人以上のアメリカ人がこの手術を受けています。 レーザー患者の平均年齢は一貫して39歳前後で推移しています1。つまり、1996年に屈折矯正手術を受けた患者の平均年齢は現在51歳で、60代が多いということです。
少ないながらも増え続けているこれらの患者は、白内障手術のためにやってくるのです。
眼内レンズの度数の計算
白内障手術の眼内レンズの度数を計算するには、眼の角膜度数、軸長、前房深度、角膜直径を正確に測定することが必要です。 これらの測定値を計算式に当てはめ、望ましい屈折を得るために必要な眼内レンズのパワーを算出する。 これらの数式は長い時間をかけて開発され、今では眼内のインプラントの位置を推定して、より正確に眼内レンズのパワーを計算できるほど洗練されたレベルに達しています2
術後の屈折矯正患者において、従来の角膜パワーの測定はもはや正しいものではなくなっています。 この角膜度数測定の不正確さは、眼内のIOL位置の推定を狂わせ、IOL
の度数誤差をさらに悪化させる。 角膜度数を測定する標準的な機器では、実際には前面の曲率半径を測定し、角膜組織の屈折率および前面と後面の関係を仮定します。 これが角膜の屈折力を決定するための情報です。
レーザー屈折矯正手術は屈折率を変えませんが、角膜前面と角膜後面の関係を変化させます。 レーザー手術で近視の屈折矯正を1ディオプター行うには、前面を約1.4mm平らにする。 ケラトメトリーで測定すると、これは約0.75Dの度数減少に相当します。 このように、レーザー手術で1ディオプターの矯正を行うごとに、角膜度数の測定値は4分の3ディオプターしか変化しないのです。 したがって、近視レーザー屈折矯正手術の後に標準的な機器を使って測定された角膜度数は、真の角膜度数よりも強く測定されています。
例えば、術前の角膜度数が 44.00D の患者が、角膜面で 4.00D の近視治療を受けた場合、真の角膜度数は 40.00D になります。 しかし、測定された度数は41.00Dである。 白内障患者の眼内レンズの度数を計算する際に、未調整の測定度数を使用すると、1.00Dの遠視となります。 これは、計算式が実際の度数より1.00D強い測定角膜度数を使用するためです。 同様に、同じ角膜度数の患者が角膜平面で 8.00D の治療を受けた場合、真の角膜度数は 36.00D ですが、測定された度数は 38.00D となり、2.00D の遠視誤差を生じさせます。
正しいK測定値
上記の議論が示唆するように、術前の角膜度数測定値に角膜面における達成された屈折矯正を加えるか、術後の角膜度数測定値から達成された屈折矯正の約25%を引いて、真の角膜度数をより正確に推定するために測定角膜度数を調整しなければならない。
術前法では、術前のKsから達成された屈折矯正を差し引かれる。 このため、術前の正確なKの測定と、術後の正確で安定した屈折が必要となる。
術前K法
術前Kの測定値:44.00D
角膜面における達成屈折矯正:-8.00D
真の角膜屈折力=術前K+達成屈折矯正
36.00D = 44.00D + (-8.00D)
術後法では、術後Kの測定値から達成屈折矯正の1/4を減算する。
術後K法
術後K測定値:38.00D
角膜面における屈折矯正到達度:-8.00D
真の角膜屈折力 = 術後K + (0.25 x -8.00D)
36.00D = 38.00D + (0.25 x -8.00D)
これらの方法はどちらも不正確な原因となる固有の問題を持っています。
慎重な K の読み取りは、屈折手術の補正に影響を与えないため、術前に行われないことがよくあります。
正確な術後屈折は、特に、患者の未矯正視力がそれなりに良好で、視力に関する苦情がない場合、しばしば行われないことがある。
術後の角膜曲率を利用可能な多くの機器で正確に測定することは困難である。 そのため、手動式角膜計、トポグラファー、オーブスキャン(ボシュロム&)、IOLMaster(カールツァイスメディテック)など複数の機器を用いて術後の角膜曲率を測定し、すべての所見を評価するが、通常は手動式Kの読みに比重を置くようにしている。
これらの方法のもう一つの交絡因子は、屈折矯正手術後に角膜曲率が経時的に変化する可能性があることである。 これは頻繁な問題ではありませんが、レーシック後の軽度の外反やPRK後の上皮過形成は、これらの計算を狂わせます。
両方式の計算には過去の記録が必要です。 しかし、患者の記録を探すのは、今日でさえも困難なことが多いのです。 私たちは、医師がオフィスの地下室で記録を探し、患者がガラクタの引き出しを探って古い眼鏡やコンタクトレンズを見つけ、計算に役立つ情報の断片を探したことがあります。
何年か前、アフリカでレーシックを受けたある患者を診察しましたが、彼の記録がまったく見つかりませんでした。 そこで私たちは、術前に、印刷物がぼやけ始める前にどれだけ外側に移動できるかを彼に実演してもらいました。 その結果、術前の近視は約4.00Dと判明し、術後の方法を用いて優れた屈折矯正結果を得ることができました。
このケースでは、患者が術前の屈折異常の推定に正確に協力できたことが幸いしましたが、多くの患者はそうではありません。 この状況は、今後さらに悪化することが予想されます。 10年前の記録を見つけることさえ問題になっているのに、20年前や25年前の記録を見つけようとすることを想像できますか。
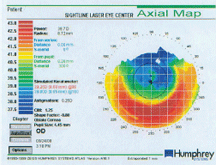
この地図には、患者の術後トポグラフィーシミュレーションKが示されていますが、手動K (38.62 x 38.87=SE38.75) とは異なります。
正確な角膜度数を定めることは、これらの患者の良い屈折結果に到達するための最も重要なタスクとなります。 しかし、もう一つの重要なステップを踏まなければならない。 最新の眼内レンズ計算式は、術後の眼内レンズの位置を予測する。 これは、頂点距離の影響を調整するものです。 屈折矯正手術後の眼球では、角膜の形状は変化しますが、眼球の内部構造は変化しません。 その結果、これらの計算式は不正確なレンズ位置を計算し、別の誤差要因を発生させることになります。
この誤差を調整するために、術後の屈折矯正手術の計算式が開発されました3-6。これらの計算式は、これらの患者のIOL度数を計算するために使用されます。 米国白内障屈折矯正外科学会(ASCRS)は、術後屈折矯正手術の計算式を含むウェブサイトを開設しています。 医師は各計算式のデータを入力し、眼内レンズの度数を計算することができる(<1136>)。 正確な過去のデータがまだ必要である。
You Can Make a Difference
術後の角膜前方および後方の曲率を正確に測定し、真の角膜度数を計算できる機器が開発されるまで、我々は過去の情報を必要とすることになる。 Pentacam(Oculus)のように、屈折矯正手術後の患者の真の角膜度数を測定できる機器が開発され、その性能は向上している。 この目標に到達しても、眼内の適切な眼内レンズの位置を正確に推定するために、達成された屈折矯正が必要なのです。
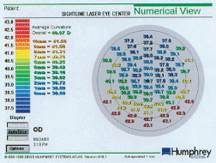
同じ患者の数値表示は、0mmから4mmの評価の平均が38.83で、これは手動Kにはるかに近い。これは、術後の角膜曲率の測定方法の様々な問題点を実証している。 有効角膜度数は、この-6.37の屈折矯正治療において、K前とK後の両方の方法で〜37.37ディオプターと計算されます。
角膜屈折矯正患者には、この術前・術後の情報の重要性を知らせることが重要です。 第二段階は、その情報を利用できるようにすることです。
そのために、数年前、私の個人診療所では、必要な術前・術後情報を記載したカードをデザインしました。 角膜屈折矯正の患者さん全員に、3ヶ月後の診察時に、このカードに記入したものをお渡ししています。 このカードは厚手の紙でできており、患者さんには出生証明書やその他の重要な書類と一緒に置いて、必要なときにいつでも使えるようにしておくように指導しています。 このカードには、患者さんの術前・術後の屈折、角膜測定値、眼圧が記載されています。
術前のK測定は正確である必要があり、理想的には手動のK測定であるべきである。 このK読み取りは、患者がコンタクトレンズを装着している場合は、角膜安定化後に行われるべきである。 術前の正確な屈折は、屈折矯正手術の正確な結果を得るために重要であるため、ほとんどの記録で見ることができます。 術後のK測定値と屈折は、3ヶ月後の診察時にできるだけ正確に測定・記録します。
術前・術後の所見は、患者さんから始めれば簡単に集められる。 屈折矯正手術が行われた後に来院した患者を助けるのはより困難である。 患者が術前情報を見つけることができるのは、将来よりも今の方が可能性が高い。 患者に屈折矯正手術カードまたは必要な情報を記載した処方箋を渡し、情報を得るためにすぐに以前の開業医に連絡するように指示します。 または、患者に記録公開に署名してもらい、あなたが情報を取得することもできます。
将来の開業医にとって価値のある他の情報は、術前術後の眼圧です。 レンズの計算には必要ないのですが、屈折矯正手術で角膜が薄くなると、測定される眼圧が変化するのです。 角膜をどの程度薄くするかによって、術後の眼圧測定値は数ミリ水銀柱(mmHg)程度低くなる。
このカードを使用することで、患者さんに対して、あなたが将来の視力の必要性を気にかけていることを示すことができます。 特に、この情報を提供するために患者を探し出す場合は、そうです。 術後の屈折矯正患者の多くは、定期的なケアのために戻ってくることはありません。 もしあなたがコンピューターシステムを通して過去の屈折矯正手術の患者を特定することができれば、その患者に屈折矯正手術カードを送り、継続的なケアの必要性を喚起することができるのです。 この善意は、患者を維持し、紹介を促進するのに役立ちます。
しかし、最も重要なことは、この情報を利用可能にすることが、将来的に患者の役に立つということです。
歴史が歴史の場合
過去の情報が利用できない場合、患者のIOL度数を計算するために多くの回帰式が開発されています7。 329>
患者にこの情報を提供することは簡単なことではなく、場合によっては不可能である。 しかし、かかる多大な労力を正当化できるほど、重要なことなのです。
フィリップス博士は、ペンシルベニア州ピッツバーグ近郊の SightLine Laser Eye Center, LLC & SightLine Ophthalmic Associates の社長、および Optometric Council on Refractive Technology の前会長です。 Market Scope, LLCのDave Harmonとの私信。
2. Narvaez J, Zimmerman G, Stulting RD, Chang DH. Hoffer Q、Holladay 1、Holladay 2、SRK/T公式を用いた眼内レンズ度数予測の精度。 J Cataract Refract Surg 2006 Dec;32(12):2050-3.
3. Walter KA, Gagnon MR, Hoopes PC Jr, Dickinson PJ.による眼内レンズ度数の予測。 近視のレーザー in situ ケラトミレウス手術後の正確な眼内レンズ度数計算、角膜度数をバイパスする。 J Cataract Refract Surg 2006 Mar;32(3):425-9.
4. Aramberri J. Corneal Refractive surgery後の眼内レンズパワー計算:ダブルKメソッド.Gagnon MR, Hoopes PC Jr. J Cataract Refract Surg 2003 Nov;29(11):2063-8.
5. Latkany RA, Chokshi AR, Speaker MG, et al. 屈折矯正手術後の眼内レンズの計算。 J Cataract Refract Surg 2005 Mar;31(3):562-70.
6. ファムHB、リムKL. 近視用エキシマレーザー手術後の眼内レンズ度数計算方法の比較分析。 J Refract Surg 2008 Apr;24(4):355-60.
7. Shammas HJ, Shammas MC.(シャンマスHJ、シャンマスMC)。 近視レーザーin situ角膜手術後の白内障手術における眼内レンズ度数計算の無記憶法。 J Cataract Refract Surg 2007 Jan;33(1):31-6.
.
