病態生理
起立耐性症候群とは、直立姿勢(多くは座位または横位から直立姿勢への動作)が症候性動脈性低血圧を引き起こす症状のことをいう。 起立耐性症候群は、自律神経系が機能せず、直立姿勢によって課される課題に対応できない場合に生じる。
第2の主な原因は、自律神経系自体は異常ではないが、循環量の減少により血圧を維持できない「体積減少」である(1)。 利尿剤や血管拡張剤は中枢の体積減少を引き起こす。三環系抗うつ剤、フェノチアジン、抗ヒスタミン剤、レボドパ(パーキンソン病)、MAO阻害剤は中枢神経系に直接作用する。 アルコールの作用には、中枢神経系への直接的な急性作用と中枢容積の減少がある。
原発性自律神経障害は、中枢神経系の原発性変性疾患である。 中年以降に発症する。 純粋自律神経失調症(PAF)では、他の神経系は影響を受けないが、多系統萎縮症(MSA)では、パーキンソン病、錐体神経、小脳症状が疾患のある段階で生じる。
二次性自律神経失調症は他の疾患による自律神経系へのダメージを示す。
体位性起立性頻脈症候群は、直立姿勢に反応する自律神経系の障害が代償性頻脈によって部分的に打ち消される、特発性の部分的な末梢自律神経失調症の軽症型である。 そのメカニズムは完全には解明されていませんが、末梢性障害に対して心臓への交感神経の流出が多いことや、心臓のβアドレナリン過敏症が示唆されています(2,3)。 6699>
上記の疾患は、通常血管迷走神経反射の特徴である迷走神経性徐脈がないため、神経性介在性反射性失神とは異なります。 また、他の起立性不耐症が直立姿勢に自律神経系が反応しないのに対し、反射性失神では、一般に様々な刺激によって「iperactive」反射が引き起こされると考えられており、その中でも起立は最も重要なものの1つである。 しかし、臨床の場では、両者の間に重複があり、最初の起立性低血圧の最終結果として血管迷走神経反応が起こることがある。
臨床型
最も多い姿勢関連症状(4項目)は、7項目にまとめることができる。 めまいと前緊急症、視覚障害(ぼやける、色の変化、白飛び、灰色化、明るさの増強、暗くなるまたは黒ずむ、トンネルビジョンを含む)、聴覚障害(聴覚障害、パチパチ音、耳鳴りを含む)、首(後頭部/傍頸部および肩部)、腰痛または心前部痛、脱力、疲労、無気力、動悸および多汗症、失神。
症状論は、起立性不耐症のすべての形態で類似しており(下記参照)、違いは主に、起立と低血圧の間の異なる時間的遅延に起因する。
古典的に、起立不耐症を扱う研究は、自律神経障害による急速な起立性低血圧の患者に焦点を当てている。 一般的に使用されている定義は、収縮期血圧が3分以内に8079>20mmHgまたは90mmHg以下に低下し、脳低灌流の症状を伴うというものである(5)。 この定義は、自律神経失調症の患者に使用するために作られたコンセンサスに基づくものである。 起立性低血圧は午前中に多くみられる。 暑い日やアルコールの摂取など、下肢の静脈プー リングを増加させる要因も、起立性低血圧を悪化させる。 患者によっては、仰臥位での高血圧と立位での低血圧が交互に起こる症候群を発症するが、これはおそらく仰臥位での血管拡張が損なわれているためと思われる。 仰臥位高血圧と起立性低血圧の存在は、治療を特に困難にしている。 病気の進行に伴い、患者は体位変換時や努力時に比較的一定の心拍数を決定するクロノトロピック不全を発症することがある(図1)
図1. 原発性自律神経障害による急激な起立性低血圧の患者における傾斜試験。 上から順に心拍数曲線、血圧曲線(収縮期、拡張期、平均値)を示す。 直立姿勢に対する血圧の適応がない。 血圧は検査中、わずかに、そして徐々に低下し、患者は重度の脳卒中前症候群の症状を持っています。 心拍数は変化せず、直立姿勢への心臓の適応不全を示唆する(クロノトロピック不全)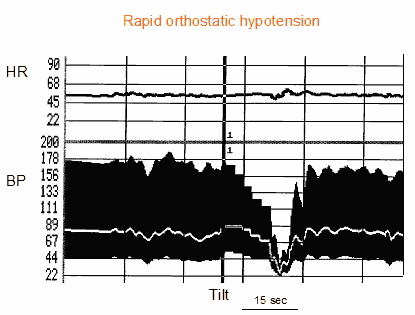
初期起立性低血圧は、起立後15秒以内に収縮期血圧が>40mmHg低下し20~30秒以内に消失するものと定義され、直ちに心拍数が増加する(6)。 その他は正常である。 もう一つの症状は、ごく短時間の起立の直後に、短時間のふらつきを感じ、時に視覚的な訴えを伴うことである。 これは、心拍出量と血管抵抗の時間的な不一致が原因である。 初発の起立性低血圧の危険性が特に高いグループがいくつかある。 第一のグループは、虚弱体質の若い患者である。 これらの患者は、しばしば、姿勢性起立性頻脈を有し、長時間の立位で失神する傾向がある。 起立時に大静脈が圧迫されるなど、機械的な要因も関係しているかどうかは不明である。 第2の患者群には、β遮断薬や交感神経流出遮断薬などの血管収縮機構を阻害する薬物や精神科の薬物を服用している患者が含まれる(6)。
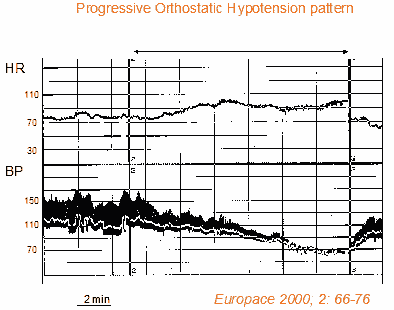
進行性起立性低血圧は、古典的な急速自律神経障害とは異なる病態である。 進行性起立性低血圧は、立位で収縮期血圧の低下がゆっくりと進行する(代償的に心拍数が増加する)ことが特徴である。 通常、これらの患者は、起立後、最初は無症状で、数分後に起立不耐性を引き起こす低血圧症状を発症する。 進行性起立性低血圧は、血管迷走神経反射の特徴である迷走神経性徐脈がないため、神経媒介性反射性失神とは異なります。 高齢者では、圧反射を介した血管収縮と心臓のクロノトロピック応答、および心臓の拡張期充満が加齢により低下するため、進行性の起立性低血圧がよくみられます。 これらの患者は、通常、1つ以上の合併症を持ち、血管作動性薬剤による治療を受けている(7,8)。 このような起立性低血圧は、数分間にわたる収縮期血圧の典型的な低下パターン(代償的な心拍数の増加とともに)を示す傾斜試験によって頻繁に診断される(図2)。 起立性低血圧が進行している患者における傾斜試験。 上から心拍数曲線、血圧曲線(収縮期、拡張期、平均)を示す。 直立姿勢に対する血圧の適応が見られない。 血圧は検査中、わずかに、そして徐々に低下し、患者は重度の脳卒中前症候群の症状を持っています。 心拍数は試験終了まで上昇し続ける。
体位性起立性頻脈症候群は、主に15~50歳の女性(男性と5対1の割合)に発症します。 進行性の起立性低血圧とは異なり、心拍数の増加が大きく、血圧の低下が少ないのが特徴です(図3)。 そのため、症状としては動悸や脱力感が最も多くみられます。 適度な運動は症状を大きく増幅させ、最も一般的な日常生活を制限することさえある。 時に過呼吸、不安、集中力・記憶力の低下、振戦、胃の運動障害、頭痛などがあり、姿勢性起立性頻脈症候群というより、パニック障害や慢性不安状態と誤って診断されることがあります。 重篤な自律神経障害がないため、身体検査では結論が出ず、「すべて正常です」と言われる(2,3)
図3. 姿勢起立性不耐症候群(POTS)患者における傾斜検査。 上から順に心拍数曲線、血圧曲線(収縮期、拡張期、平均値)を示す。 受動相では、心拍数は135bpmまで上昇し、血圧はわずかに低下するが、これは直立姿勢への心血管適応が不完全であることを示している。心拍数の上昇は、低血圧による血流低下を部分的に補い、失神を回避するのに十分な脳流量を維持するのに寄与する。 この段階では、患者は軽度の脳低灌流による症状(めまい、脱力感)および頻脈(動悸)を有する。 ニトログリセリン(TNT)0.4mgを投与すると、心拍数は160bpmにさらに上昇し、血圧は90mmHgに低下する。 これらの血行動態の変化は、心拍数の減少(迷走神経流出)と血圧曲線の傾きの急激な変化(交感神経離脱)を特徴とする次の血管迷走神経反応の引き金になると思われる。
管理
いくつかの原因(例えば、体積減少、薬物誘発)は、治療に反応する一過性の問題で、長期的な影響はない。 一次および二次的な自律神経障害を引き起こす他の疾患は、長期的な結果をもたらし、潜在的に死亡率を高める可能性がある-基礎疾患の重症度により異なる。
起立性低血圧の高齢者では、予後は併存する疾患によって大きく左右される(1)。 自律神経障害(反射性失神とは対照的)では、低血圧性失神は、自律神経障害に関連する幅広い症状群の一面に過ぎないことを念頭に置く必要がある。 したがって、医師は、どの症状が除去できて、 どの症状が除去できないかについて、患者に非現実 的な期待を抱かせるべきでない。
すべての患者が、突然の頭上からの姿勢変化、長時間の静止、高温環境(熱い風呂、シャワーを含む)、激しい運動、大量の食事、アルコール、血管抑制作用を持つ薬物を避けるなど、全身血圧に影響を与える要因について助言と教育を受けることが妥当である。 外来血圧の記録は、血圧変動が最も激しい状況(例えば、1日の時間帯)を特定するのに有効である。 また、これらの記録は、治療中の患者の仰臥位/夜間高血圧を特定するのに役立つ。
単独または組み合わせて使用する追加の治療原則は、個々の患者ごとに検討するのが適切である。
- 通常より多い食塩摂取と1日2~2.5リットルの水分摂取を奨励し、血管内容量の慢性拡大をはかる。 さらに、低用量のフルドロコルチゾンの使用(1日0.1~0.2mg)、睡眠中に重力に耐えられるようベッドの頭部をブロックの上に上げるなどの選択肢もある
- その後、末梢抵抗を高め、中枢容積の重力下変位傾向を抑える薬剤で追加の効果が得られるかもしれない。 ある対照研究では、ミドドリンがプラセボよりも優れていることが示されている(9)
- 興味深いことに、自律神経失調症の患者の多くは、貧血である。 エリスロポエチンを皮下注射して血球数を増やすと、血圧も劇的に上昇することが研究(10)で証明されている。
- 最近の臨床試験では、脚の等尺性反圧操作(脚を組む)、または腕の等尺性反圧操作(手を握る、腕を引く)が、症状が迫っている段階で著しい血圧上昇を引き起こすことができることが示されている。 (11)
- 弾性圧迫包帯の使用の根拠は、心臓への静脈還流を改善するために、腹部と下肢の容量床に外部からの反圧を加えることである。 30~40mmHgの下肢圧迫包帯は、進行性の起立性低血圧に罹患した高齢者の起立性収縮期血圧の低下を回避し、症状を軽減するのに有効である。 自分で行う弾性下肢ストッキングに基づく在宅治療は、実行可能で安全であり、ほとんどの患者によく受け入れられているようである(7)。
本論文の内容は、著者個人の意見を反映したものであり、必ずしも欧州心臓病学会の公式見解ではありません
。
