
Miljontals amerikaner har genomgått refraktiv kirurgi på hornhinnan. När dessa människor åldras börjar de nu utveckla grå starr. Det här är patienter som tidigare vidtagit åtgärder för att minska användningen av optiska hjälpmedel, så deras postoperativa förväntningar på kataraktkirurgi är vanligtvis mycket högre än hos den genomsnittliga patienten.
Flera faktorer gör det mycket svårare att uppnå ett korrekt refraktivt resultat för postoperativa kornealrefraktiva patienter. Huvudproblemet: Det är svårt att mäta hornhinnans styrka efter refraktiv kirurgi, så beräkningen av den intraokulära linsens styrka är mycket mer komplicerad i dessa fall.
Optometrister måste förstå vad som gör dessa beräkningar efter refraktiv kirurgi svåra så att de kan vidta åtgärder för att hjälpa postoperativa refraktiva patienter att få den information de kommer att behöva när de utvecklar grå starr. Genom att ha denna information blir det lättare för patientens kataraktkirurg att uppnå en mer exakt beräkning av patientens IOL-effekt.
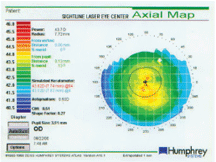
Denna karta visar patientens preoperativa topografi med simulerad K, som är mycket nära den manuella K.
Ett växande problem
Sedan Food and Drug Administration godkände LASIK i slutet av 1995 har mer än 7,1 miljoner amerikaner genomgått ingreppet, enligt undersökningsföretaget Market Scope LLC. Medelåldern för laserpatienter har konsekvent legat runt 39 år.1 Detta innebär att medelåldern för patienter som genomgick refraktiv kirurgi 1996 nu är 51 år, med många i 60-årsåldern.
I ett litet men ständigt ökande antal kommer dessa patienter för kataraktkirurgi. Uppenbarligen kommer ett större antal av dessa patienter att behöva kataraktkirurgi i framtiden, så vi kommer alla att ha fler av dessa patienter i våra mottagningar.
Beräkning av IOL-styrkan
Beräkningen av IOL-styrkan för kataraktkirurgi kräver noggrann mätning av ögats hornhinnestyrka, axiallängd, främre kammarens djup och hornhinnans diameter. Dessa mätningar förs sedan in i formler som beräknar den IOL-effekt som behövs för att uppnå det önskade refraktiva resultatet. Dessa formler har utvecklats med tiden och har nått en sådan nivå av sofistikering att de nu till och med kan uppskatta implantatets position i ögat för att mer exakt beräkna IOL:s styrka.2
I en postoperativ refraktiv patient är de traditionella mätningarna av hornhinnans styrka inte längre korrekta. Denna felaktighet i mätningen av hornhinnans styrka kastar också bort uppskattningen av IOL-positionen i ögat, vilket förvärrar IOL
styrkefelet. Om inga justeringar görs för detta hornhinnefel kommer beräkningen av IOL-effekten att vara felaktig med ett belopp som är direkt proportionellt mot nivån på den refraktiva kirurgiska korrigeringen.
Standardinstrument som mäter hornhinneeffekten mäter i själva verket den främre ytans krökningsradie, och antar sedan ett brytningsindex för hornhinnevävnaden och ett förhållande mellan den främre ytan och den bakre ytan. Det är denna information som används för att bestämma hornhinnans brytningsförmåga.
Laserrefraktiv kirurgi ändrar inte brytningsindexet, men ändrar förhållandet mellan den främre hornhinneytan och den bakre hornhinneytan. För att uppnå en diopters refraktiv korrigering av myopi med laserkirurgi plattas den främre ytan till med cirka 1,4 mm. Enligt keratometri skulle detta motsvara ungefär 0,75 D mindre styrka. För varje diopters korrigering som uppnås genom laserkirurgi förändras alltså den uppmätta hornhinnans styrka endast med tre fjärdedelar av en diopter. Därför är de mätningar av hornhinnans styrka som görs med standardinstrument efter myopisk laserrefraktiv kirurgi starkare än den verkliga hornhinnans styrka. Om detta fel i hornhinnans styrka förs in i standardformlerna kommer den IOL som väljs att resultera i ett hyperopiskt resultat.
Till exempel, om en patient med en hornhinnans styrka på 44,00 D preoperativt har 4,00 D myopibehandling på hornhinnan; den sanna hornhinnans styrka kommer då att vara 40,00 D. Den uppmätta styrkan kommer dock att vara 41,00D. Om den ojusterade uppmätta effekten används vid beräkning av IOL-effekten för en kataraktpatient blir resultatet 1,00D hyperopi. Detta beror på att formeln använder en uppmätt corneakraft som är 1,00D starkare än den faktiska kraften. På samma sätt, om en patient med samma hornhinnestyrka har 8,00D behandling vid hornhinneplanet, kommer den verkliga hornhinnestyrkan att vara 36,00D men den uppmätta styrkan kommer att vara 38,00D, vilket orsakar ett hyperopiskt fel på 2,00D.
Korrekta K-avläsningar
Som diskussionen ovan antyder måste vi justera den uppmätta hornhinnekraften för att komma fram till en mer exakt uppskattning av den sanna hornhinnekraften genom att använda antingen den preoperativa hornhinnekraftsmätningen plus den uppnådda refraktiva korrigeringen vid hornhinnan eller den postoperativa hornhinnekraftsmätningen minus cirka 25 % av den uppnådda refraktiva korrigeringen.
I den preoperativa metoden subtraheras den uppnådda refraktiva korrigeringen från den preoperativa Ks. Detta kräver exakta preoperativa K-mätningar och en exakt stabil postoperativ refraktion.
Preoperativ K-metod
Mätt preoperativ K: 44,00D
Uppnådd refraktiv korrigering i corneaplanet: -8,00D
Riktig corneal brytningsförmåga = Preoperativ K + uppnådd refraktiv korrigering
36.00D = 44,00D + (-8,00D)
I den postoperativa metoden subtraheras en fjärdedel av den uppnådda refraktiva korrigeringen från den uppmätta postoperativa K-avläsningen.
Postoperativ K-metod
Mätt postoperativ K: 38,00D
Förvärvad refraktiv korrigering i hornhinneplanet: -8.00D
Varje corneala brytningsförmåga = Postoperativ K + (0,25 x -8,00D)
36,00D = 38,00D + (0,25 x -8,00D)
Båda dessa metoder har inneboende problem som kan orsaka felaktigheter:
En noggrann K-avläsning görs ofta inte preoperativt eftersom den inte påverkar den refraktiva kirurgiska korrigeringen.
En noggrann postoperativ refraktionering görs ofta inte, särskilt om patienten har någorlunda god okorrigerad skärpa och inga synbesvär.
Det är svårt att exakt mäta den postoperativa hornhinnekrökningen med många av de instrument som finns tillgängliga. Därför använder vi flera instrument inklusive manuell keratometer, topograf, Orbscan (Bausch & Lomb) och IOLMaster (Carl Zeiss Meditec) för att mäta hornhinnans postoperativa krökning och utvärderar alla resultat, och ger vanligtvis mer vikt åt den manuella K-avläsningen.
En annan förvirrande faktor för båda dessa metoder är att hornhinnans krökning kan förändras med tiden efter refraktiv kirurgi. Detta är inte ett vanligt problem, men mindre ektasier efter LASIK eller epitelhyperplasi efter PRK kan göra att dessa beräkningar blir felaktiga.
Båda metoderna kräver historiska uppgifter. Det är dock ofta svårt, även idag, att hitta patientjournaler. Vi har haft läkare som grävt efter journaler i sina kontorskällare och patienter som grävt i sina skräplådor för att hitta gamla glasögon eller kontaktlinser för att hitta någon information som kan hjälpa till i beräkningen.
För några år sedan såg vi en patient som genomgått LASIK i Afrika och kunde inte hitta någon av hans journaler. Så vi lät honom demonstrera hur långt utåt preoperativt han kunde flytta utskrifter innan de började suddas ut. Vi fastställde att hans preoperativa myopi var cirka 4,00 D och använde den postoperativa metoden för att uppnå ett utmärkt refraktivt resultat.
I det här fallet var det tur att patienten kunde hjälpa till att uppskatta sitt preoperativa refraktionsfel på ett korrekt sätt, men många patienter kan inte göra det. Denna situation kommer att förvärras. Kan du tänka dig att försöka hitta en 20 eller 25 år gammal journal, när det är svårt att hitta även en 10 år gammal journal?
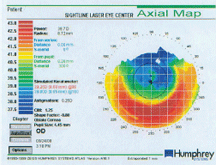
Den här kartan visar patientens postoperativa topografisimulerade K, som skiljer sig från den manuella K (38,62 x 38,87=SE38,75).
Att fastställa en korrekt hornhinnans styrka är den viktigaste uppgiften för att nå ett bra refraktivt resultat för dessa patienter. Ett annat viktigt steg måste dock tas. Moderna formler för beräkning av IOL förutsäger IOL:s postoperativa position i ögat. Detta justerar för effekten av vertexavståndet. I det postoperativa ögat efter refraktiv kirurgi förändras hornhinnans form men inte ögats inre strukturer. Därför beräknar dessa formler ett felaktigt linsläge, vilket medför ytterligare en felfaktor.
Formler för postoperativ refraktiv kirurgi har utvecklats för att justera för detta fel.3-6 Dessa formler används för att beräkna IOL-styrkor för dessa patienter. American Society of Cataract and Refractive Surgeons (ASCRS) har upprättat en kalkylator på webbplatsen som innehåller formler för postoperativ refraktiv kirurgi. Läkare kan mata in data för varje formel för att beräkna IOL-styrkan (http://iol.ascrs.org). Det behövs fortfarande exakta historiska uppgifter.
Du kan göra skillnad
Inteftersom det utvecklas instrument som exakt kan mäta den postoperativa främre och bakre hornhinnans krökning och beräkna den verkliga hornhinnans styrka, kommer vi att behöva historisk information. Instrument, som Pentacam (Oculus), har utvecklats som blir allt bättre på att mäta den sanna hornhinnans styrka hos patienter som genomgått postrefraktiv kirurgi. Även när vi når detta mål behöver vi fortfarande den uppnådda refraktiva korrigeringen för att korrekt uppskatta den korrekta IOL-positionen i ögat.
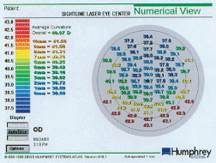
Den numeriska vyn på samma patient visar ett genomsnitt av 0 mm till 4 mm-värderingarna på 38,83, vilket ligger mycket närmare den manuella K. Detta visar den typ av problem som man stöter på med olika metoder för att mäta postoperativ hornhinnekrökning. Den effektiva hornhinnekraften beräknas till ~37,37 dioptrier för både pre-K och post-K metoderna för denna -6,37 refraktiva behandling.
Det är viktigt att informera alla hornhinnerefraktiva patienter om betydelsen av denna pre- och postoperativa information. Det andra steget är att göra informationen tillgänglig för dem.
För detta ändamål utformade vi för ett antal år sedan i min privata praktik ett kort som innehåller den nödvändiga pre- och postoperativa informationen. Vi ger alla våra hornhinnerefraktiva patienter ett ifyllt exemplar av detta kort vid deras tremånadersbesök. Kortet är tillverkat av tjockt papper och vi uppmanar patienterna att lägga det tillsammans med sitt födelsebevis och andra viktiga papper så att det finns tillgängligt om och när de behöver det. Kortet innehåller patientens preoperativa och postoperativa refraktioner, keratometriavläsningar och IOP.
En preoperativ K-avläsning måste vara exakt och bör helst vara en manuell K-avläsning. Denna K-avläsning bör tas efter corneastabilisering om patienten bär kontaktlinser. En korrekt preoperativ refraktion finns i de flesta journaler eftersom den är viktig för ett korrekt resultat av den refraktiva kirurgin. Den postoperativa K-avläsningen och refraktionen mäts och registreras så noggrant som möjligt vid tremånadersbesöket.
Pre- och postoperativa fynd är lätta att samla in om patienten börjar med dig. Det är svårare att hjälpa en patient som kommer till dig efter att refraktiv kirurgi har gjorts. Det är mer sannolikt att patienten kan hitta den preoperativa informationen nu än i framtiden. Ge patienten kortet för refraktiv kirurgi eller ett receptblock med den information som behövs och beordra patienten att omedelbart kontakta sin tidigare behandlare för att få informationen. Eller så kan du be patienten att skriva under ett registerutdrag så att du kan skaffa informationen åt honom eller henne.
Den andra informationen som är värdefull för framtida behandlare är det intraokulära trycket före och efter operationen. Det behövs inte för beräkning av linser, men när hornhinnan tunnas ut genom refraktiv kirurgi förändras det uppmätta IOP. Beroende på hur mycket hornhinnan tunnas ut kan det postoperativa uppmätta intraokulära trycket sänkas med flera millimeter kvicksilver (mm Hg).
Användningen av detta kort visar dina patienter att du bryr dig om deras framtida synbehov. Detta gäller särskilt om du söker upp dem för att ge dem denna information. Många postoperativa refraktiva patienter återkommer inte för rutinvård. Om du kan identifiera tidigare patienter med refraktiv kirurgi i din praktik genom ditt datasystem kan du skicka dem ett ifyllt kort om refraktiv kirurgi tillsammans med en påminnelse om deras behov av löpande vård. Denna välvilliga gest kan bidra till att behålla patienterna och uppmuntra till remittering.
Det viktigaste är dock att göra denna information tillgänglig för att hjälpa dina patienter i framtiden.
När historien är historia
Ett antal regressionsformler har utvecklats för att beräkna IOL-styrkan för patienter när det inte finns någon historisk information att tillgå.7 Dessa formler använder sig av det postoperativa K-måttet och en justering som baseras på insamlade data från patienter med refraktiv kirurgi. Dessa formler är fortfarande ett mindre exakt sätt att beräkna IOL-effekten efter refraktiv kirurgi än de formler som använder historiska data.
Att tillhandahålla denna information till patienterna är ingen lätt uppgift, och i vissa fall kommer det att vara omöjligt. Den är dock tillräckligt viktig för att motivera den betydande insats som den kommer att kräva. Om du börjar göra denna information tillgänglig för dina gamla och nya laserrefraktiva patienter nu, kommer du att leverera en tjänst som kommer att vara värdefull för dem i många år framöver.
Dr Phillips är ordförande för SightLine Laser Eye Center, LLC & SightLine Ophthalmic Associates, i närheten av Pittsburgh, Pa., och tidigare ordförande för Optometric Council on Refractive Technology.
1. Personlig korrespondens med Dave Harmon, Market Scope, LLC.
2. Narvaez J, Zimmerman G, Stulting RD, Chang DH. Noggrannhet i prediktion av intraokulära linsers styrka med hjälp av formlerna Hoffer Q, Holladay 1, Holladay 2 och SRK/T. J Cataract Refract Surg 2006 Dec;32(12):2050-3.
3. Walter KA, Gagnon MR, Hoopes PC Jr, Dickinson PJ. Exakt beräkning av den intraokulära linsstyrkan efter myopisk laser in situ keratomileusis, med förbigående av hornhinnans styrka. J Cataract Refract Surg 2006 Mar;32(3):425-9.
4. Aramberri J. Beräkning av intraokulär linsstyrka efter refraktiv kirurgi på hornhinnan: dubbel-K-metoden. J Cataract Refract Surg 2003 Nov;29(11):2063-8.
5. Latkany RA, Chokshi AR, Speaker MG, et al. Beräkningar av intraokulära linser efter refraktiv kirurgi. J Cataract Refract Surg 2005 Mar;31(3):562-70.
6. Fam HB, Lim KL. En jämförande analys av metoder för beräkning av intraokulär linsstyrka efter myopisk excimerlaserkirurgi. J Refract Surg 2008 Apr;24(4):355-60.
7. Shammas HJ, Shammas MC. No-history-metod för beräkning av intraokulär linsstyrka vid kataraktkirurgi efter myopisk laser in situ keratomileusis. J Cataract Refract Surg 2007 Jan;33(1):31-6.
